Le problematiche muscoloscheletriche riguardano in particolare gli operatori sanitari, per i quali rappresentano una delle principali cause di assenza per malattia (Estryn-Behar, 2008) e provocano un aumento significativo del numero di infermieri che desiderano abbandonare la professione (Jasseron, Estryn-Behar, Le Nezet, & Rahhali, 2006; Tullar et al., 2010). Sono stati condotti vari studi per comprendere l'eziologia di queste malattie. Sono quindi stati identificati diversi fattori, a partire da quelli biomeccanici e dalle caratteristiche personali oltre a fattori psicosociali e organizzativi, così come il burnout, scoperto inizialmente in queste strutture, il quale è inerente al funzionamento di queste organizzazioni. Tuttavia, i meccanismi di associazione e il ruolo di queste variabili rimangono ancora un’incognita, nonostante la vasta letteratura sull'argomento (Althaus, Kop, & Grosjean, 2013; Bongers, Kremer, & ter Laak, 2002; Coutarel, Daniellou, & Dugué, 2005; Estryn-Behar, 2008; Herin et al., 2011; Linton, 2001; Shirom, 2003). In effetti, secondo gli autori citati, i fattori psicosociali e organizzativi sono presentati come un insieme di variabili ed effetti, ma senza un fine preciso. Un concetto sviluppato da Shirom (2003), quello del vigore sul lavoro, potrebbe a sua volta avere un certo impatto sulla percezione che i dipendenti hanno della loro organizzazione e pertanto svolgere un ruolo nell’insorgenza e/o la persistenza di disturbi muscoloscheletrici.
L'obiettivo di questo articolo è quello di evidenziare i legami tra fattori psicosociali, burnout, vigore e disturbi muscoloscheletrici (DMS) che affliggono gli operatori del settore ospedaliero.
Lagerström, Hansson e Hagberg (1998) evidenziano l’elevato livello di stress che l’organizzazione dell’ospedale può provocare nel personale infermieristico, che non solo deve adattarsi a diversi livelli di supervisione ma anche, allo stesso tempo, soddisfare i bisogni dei pazienti. Ciò solleva l’argomento che tali fattori possano avere un impatto sulla percezione del dolore e sull’insorgenza del mal di schiena, sebbene all’epoca la letteratura non fosse ancora sufficiente a stabilire questo nesso.
Successivamente, diversi studi convergeranno così da evidenziare una significativa relazione tra DMS e un clima organizzativo sfavorevole, in particolare a causa di elevate pressioni psicologiche (Daraiseh et al., 2003), carenza di organico, agenda penalizzante, cattive relazioni interpersonali o la mancanza di opportunità di carriera (Gershon et al., 2007). Il clima organizzativo è definito come la percezione collettiva da parte dei dipendenti di attributi organizzativi, come ad esempio il processo decisionale, la leadership, gli standard. Ciò rappresenta la parte visibile della cultura propria dell’organizzazione (Gershon et al., 2007).
Grazie a un’analisi psicodinamica del mestiere infermieristico, Alderson (2005) ha messo in evidenza la grande responsabilità degli infermieri, vissuta come un fardello in grado di generare ansia e sofferenza, poiché non va di pari passo con il riconoscimento, l’autonomia e il livello professionale richiesti. Si rileva inoltre l’impossibilità di creare una vera comunità a causa del carico di lavoro e della mancanza di spazi per il confronto. Per questo il personale infermieristico ha la sensazione di non essere ascoltato, di sotto-utilizzare le proprie competenze e di essere svalutato, il che ostacola il percorso di ricerca di un’identità professionale. Detchessahar e Grevin (2009), hanno inoltre identificato le derive delle attività di informazione da parte della direzione verso i dipendenti, volte al miglioramento della gestione e tali da prevalere sulle attività comunicative, senza lasciare spazio per la discussione e l’espressione delle necessità dei dipendenti. Così facendo, la razionalità oggettiva di produzione e redditività sostituisce la razionalità soggettiva relativa al successo professionale, con una conseguente perdita di senso e del piacere di lavorare. Alderson (2005) ha sottolineato la necessità di ripristinare il dialogo sociale e la fiducia tra i diversi attori dell’istituzione.
Nei primi anni Ottanta, alcuni ospedali attirano l’attenzione per la loro capacità di assumere e mantenere il proprio personale sanitario. Nasce così il concetto di "ospedali magnete" che presenterebbero un ambiente di lavoro psicosociale sano (Brunelle, 2009). Qui è possibile osservare una turnazione più leggera per il personale, un alto livello di soddisfazione sul lavoro, un maggior coinvolgimento, inoltre una minore incidenza del burnout e del proposito di lasciare la professione (Stordeur, D’Hoore, & The Next-Study Group, 2007). Brunelle (2009) ha identificato otto dimensioni psicosociali e organizzative comuni a queste istituzioni: l’autonomia professionale, il sostegno equo da parte dell’amministrazione, la qualità della collaborazione tra infermieri e medici, la valorizzazione professionale, le relazioni positive tra colleghi, una quantità di personale adeguata, il ruolo centrale del paziente, l’importanza e la qualità dell’assistenza. Stordeur et al. (2007) hanno identificato alcune caratteristiche di queste strutture. Si tratta di ospedali con gradi gerarchici più flessibili in cui il livello di confidenza tra dipendenti è molto elevato. Gli sforzi per massimizzare il benessere dei dipendenti sono costanti, mediante mansioni commisurate e significative e un ambiente che sostiene e favorisce le opportunità di carriera. La direzione si fa carico di un giusto equilibrio tra impegno e ricompense, promuovendo l’adattamento psicologico al lavoro.
Riconoscendo l'importanza dei fattori psicosociali e organizzativi citati per la salute degli operatori sanitari, e in particolare riguardo i DMS, un gruppo di ricerca multidisciplinare intende sviluppare, nell'ambito del Piano di Salute sul Lavoro 2010-2014, strumenti diagnostici basati sulle caratteristiche degli "ospedali magnete" per poter attuare le misure di prevenzione all’interno delle strutture sanitarie (Lamy et al., 2013).
I disturbi muscoloscheletrici (DMS)
Secondo il Ministero della Salute "i disturbi muscoloscheletrici sono condizioni che colpiscono i tessuti molli in prossimità delle articolazioni". Essi riguardano muscoli, tendini, legamenti, cartilagine e talvolta nervi. Sempre secondo il Ministero della Salute "i DMS colpiscono soprattutto la parte superiore del corpo in corrispondenza di mani, polsi, gomiti, spalle, collo o schiena . Questi disturbi si sviluppano gradualmente nel corso di settimane, mesi o anni di lavoro".
Il BLS (Bureau of Labor Statistics, 2012) definisce i DMS come insieme di un numero di infortuni e di malattie che colpiscono muscoli, nervi, tendini, articolazioni, cartilagine e dischi intervertebrali, quando l'evento o l'esposizione che porta a infortunio o malattia è legato a un uso eccessivo oppure a una reazione corporea non specificata (movimenti ripetitivi, abrasioni, vibrazioni, ecc.).
I disturbi muscoloscheletrici (DMS) includono varie patologie multifattoriali di tipo professionale. Essi riguardano tutti i segmenti del corpo che permettono di muoversi e lavorare e si manifestano con dolore spesso associato a una compromissione funzionale potenzialmente invalidante. Le patologie più frequenti colpiscono la colonna vertebrale (lombalgia) e gli arti superiori (tendinopatia della cuffia dei rotatori, epicondilite mediale o laterale, sindrome del tunnel carpale) (Aptel & Aublet-Cuvelier, 2005).
È ormai accertato che i fattori biomeccanici quali la forza generata per eseguire le azioni, la reiterazione dei movimenti, l'estensione eccessiva delle articolazioni e il mantenimento prolungato di una posizione contribuiscono al rischio di sviluppare tali patologie. Il rischio si verifica quando le sollecitazioni biomeccaniche superano la capacità funzionale, che dipende dalle caratteristiche personali tra cui l’età, il sesso, lo stato fisico e psicologico. Il rischio aumenta quando il tempo di recupero è basso (Buckle & Devereux, 2002; Papelier & Gaudez, 2005).
I disturbi muscoloscheletrici sono sempre più noti. Questo ha fatto sì che da alcuni anni si stia tentando di migliorare le condizioni di lavoro. Tuttavia, rimangono troppo pochi i posti di lavoro predisposti per minimizzare l'impatto sul corpo. Attualmente, secondo l'Agenzia Europea per la Sicurezza e la Salute sul Lavoro, nel 2007 "il 25% dei lavoratori europei lamenta dolori muscolari". Inoltre, secondo uno studio di Roquelaure e Sauteron del 2005, un dipendente su 13 risente di dolori muscoloscheletrici quotidiani.
Gli assistenti sanitari appartengono a una delle professioni a più alto rischio di DMS, in particolare gli infermieri (Buckle, 1987; Daraiseh, Cronin, Davis, Shell, & Karwowski, 2010; Hofmann, Stössel, Michaelis, Nübling, & Siegel, 2002). Questa è una costante a livello internazionale, con un’incidenza aumentata drasticamente negli ultimi vent’anni. Tra il 1983 e il 1987, Buckle (1987) riporta un’incidenza nei dodici mesi precedenti compresa tra il 40 e il 50% in Svezia, Gran Bretagna, Finlandia, Nuova Zelanda, Stati Uniti. Nel 2006, Smith, Mihashi, Adachi, Koga e Ishitake (2006) trovano un’incidenza del 85.5% in Giappone, rispetto all’84% in Svezia nel 1997, il 72.5 % negli Stati Uniti nel 2002 e il 70% in Cina nel 2004. Inoltre, il grado di morbilità a causa di DMS (zona lombare, collo, spalle e parte superiore della schiena) è molto elevato in Giappone (Smith et al., 2006). In Francia, il numero di DMS dell'arto superiore attestati è cresciuto di otto volte tra il 1992 e il 2002 (Aptel & Aublet-Cuvelier, 2005).
Anche uno studio di Maumet, de Gaudemaris, Caroly e Balducci del 2006 (CNRS), condotto tra 403 addetti alle cure infermieristiche, mostra che il 76% del campione complessivo soffre di dolori fisici. Il dato più interessante è che gli operatori sanitari e gli infermieri sono quelli che hanno riportato la percentuale più alta, rispettivamente 83% e 81%. Jasseron et al. (2006) hanno condotto uno studio epidemiologico longitudinale della durata di un anno che distingue i DMS diagnosticati dal medico da quelli percepiti unicamente dalla persona interessata. Per quanto riguarda gli infermieri, i DMS diagnosticati dal medico sono passati in un anno dal 23.9% al 29.8% mentre quelli autodiagnosticati dalla persona in causa sono diminuiti dal 30.3% al 25.4%. Per gli assistenti sanitari, le patologie muscoloscheletriche diagnosticate dal medico sono salite dal 29.6% al 36.4% e quelle autodiagnosticate dagli individui sono passate dal 29.8% al 26%. Il rapporto complessivo è aumentato più rapidamente per gli assistenti (dal 59.4% al 62.4%) piuttosto che per gli infermieri (dal 54.2% al 55.2%). Si può constatare che è in ogni caso più elevato tra gli assistenti, confermando i risultati di Maumet et al. (2006). Inoltre avviene uno spostamento tra i DMS autodiagnosticati dalla persona a quelli diagnosticati dal medico.
Gli studi epidemiologici indicano una prevalenza di dolori a livello lombare. Negli ultimi dodici mesi del 2004 la loro incidenza è stata del 56.7% in Cina, rispetto al 40.6% a Hong Kong nel 2001, al 41.1% in Francia nel 1994, al 45% in Inghilterra nel 1995, al 59% in Giappone nel 2003 e al 64% in Svezia nel 1997 (Smith, Wei, Kang, & Wang, 2004). Nel 2009 si attesta al 61.3% in Turchia (Karahan, Kav, Abbasoglu, & Dogan, 2008) e raggiunge il 74% negli Stati Uniti nel 2010 (Daraiseh et al., 2010). Tutte queste prove epidemiologiche non possono che confermare la portata e la gravità di questa patologia e la necessità di comprenderne meglio i meccanismi così da poter intraprendere azioni necessarie ad arginarla.
Le cause dei DMS
Le cause e le conseguenze dei DMS sono molte e varie, ma la maggior parte di esse rimane ancora poco chiara. È possibile comunque cercare di chiarire alcuni punti.
Senza dubbio i fattori biomeccanici sono i più facili da identificare, poiché la ripetitività di movimenti a volte bruschi e la sollecitazione costante affaticano prematuramente le articolazioni. Questi fattori fisici, che includono anche le posizioni scomode, le azioni di sollevamento dei pazienti senza ausilio meccanico, l’allettamento e il riposizionamento degli assistiti, pesi da spingere come letti, carrelli, ecc., sono oggetto di numerosi studi che dimostrano un nesso causale con i DMS (Buckle, 1987; Daraiseh et al., 2010; Dawson et al., 2007; Herin et al., 2011; Smith et al., 2004; Tullar et al., 2010). Ciò nonostante, Roffey, Wai, Bishop, Kwon e Dagenais (2010) non trovarono, tra tutti e trentadue gli articoli, nessuna chiara evidenza di un legame tra lombalgia, manipolazione fisica e assistenza ai pazienti. Si rileva, tuttavia, la presenza di una combinazione di elementi forti e contrastanti. Tullar et al. (2010) indicano che i DMS potrebbero anche derivare da fattori non correlati alla manipolazione dei pazienti, come altri elementi quali aggressioni da parte dei pazienti, cadute, viaggi e sollecitazioni. Estryn-Behar et al. (2004) indica un altro fattore di rischio nel fatto che l'80% degli assistenti e il 60% degli infermieri dichiarano di rimanere in piedi non meno di sei ore al giorno.
Al di là dei fattori biomeccanici, dal 1993 Bongers et al. hanno evidenziato un legame tra le patologie muscoloscheletriche e il lavoro monotono, il pesante carico di lavoro percepito e l’agire sotto pressione. Una correlazione altrettanto forte e presente emerge anche con un basso controllo sul lavoro e con la mancanza di sostegno sociale da parte dei colleghi. Utilizzando un questionario, mediante un modello concettuale di Armstrong et al. (1993), viene esposta una forte correlazione tra questi fattori e i disturbi delle parti superiori come il collo. Essi sostengono che questo tipo di disturbo viene riscontrato in tutte le categorie sociali e professionali. Bongers et al. (1993) appaiono quindi come precursori nella ricerca di quei fattori psicosociali che saranno protagonisti di molti studi soprattutto a partire dal 2000.
Allo stesso modo, anche Lagerström et al. (1998) e Menzel, Brooks, Bernard e Nelson (2004) hanno lavorato con gli infermieri circa i rischi per la schiena in cui possono incorrere. I risultati di queste analisi riguardano essenzialmente i fattori psicosociali e i requisiti fisici. Ariëns, van Mechelen, Bongers, Bouter e van der Wal (2001) hanno testato il rapporto tra dolore al collo e fattori psicosociali. Anche Bongers et al. (2002) hanno riscontrato questo nesso con i sintomi degli arti superiori. Herin et al. (2011) hanno confermato l’impatto negativo dello squilibrio nel rapporto tra sforzo e ricompensa sul dolore a collo, arti superiori e spalle. Essi hanno inoltre dimostrato una significativa associazione tra il dolore degli arti superiori e un basso livello di valori condivisi tra i membri del gruppo di lavoro, così come la mancanza di sostegno da parte dell’amministrazione, a prescindere dalla percezione dell’equilibrio tra sforzo e ricompensa. Tra le condizioni di lavoro, sono le ore di lavoro e gli oneri fisici ad apparire significativamente correlati con il dolore. Nel 2001, la rilettura di ventuno studi longitudinali in prospettiva ha permesso a Linton (2001) di associare marcatamente i futuri mal di schiena alle seguenti variabili psicologiche: soddisfazione sul lavoro, monotonia della mansione, rapporti di lavoro, richiesta percepita, stress dichiarato e capacità percepita di rielaborazione. Un collegamento più moderato è stato stabilito con il ritmo di lavoro, il controllo, lo stress emotivo sul lavoro e la convinzione che l'attività sia pericolosa. Nessun legame è stato identificato con il contenuto del lavoro. Questi risultati evidenziano il ruolo cruciale del quadro istituzionale.
Diversi studi hanno indagato l'impatto delle caratteristiche personali degli assistenti sanitari. I risultati appaiono relativamente eterogenei e talvolta contraddittori. Mentre l’età rappresenta un fattore di rischio per Buckle (1987) e Nilsson, Lindberg e Denison (2010), Smith et al. (2004) non trovarono alcun collegamento con i DMS. Il consumo di alcol è stato identificato come un fattore di rischio (Daraiseh et al., 2010; Smith et al., 2006) così come quello di tabacco (Bejia et al., 2005; Daraiseh et al., 2010; Smith et al., 2006), sebbene in Cina il consumo occasionale di alcol appaia protettivo (Smith et al., 2006). L’obesità è talvolta identificata come un altro fattore di rischio (Daraiseh et al., 2010). Dawson et al. (2007) notarono alcuni fattori psicologici come la personalità e la presenza di sintomi psicosomatici. Tra i risultati relativamente costanti, il livello di esperienza è regolarmente identificato come un fattore di protezione (Buckle, 1987; Daraiseh et al., 2010; Dawson et al., 2007; Maumet et al., 2006). Così Maumet et al. (2006) identificarono diversi fattori di rischio a seconda dell'esperienza inferiore o superiore ai quindici anni. Per il personale al di sotto dei quindici anni di servizio, l’elevato stress fisico e psicologico sono significativamente associati ai DMS; per gli assistenti con oltre quindici anni di esperienza, invece, sono il sostegno sociale e la mancanza di riconoscimento che possono sfociare in DMS.
Daraiseh et al. (2010) hanno studiato l’incidenza del dolore in diverse parti del corpo. Hanno scoperto che i due terzi degli infermieri riscontrano dolori sia nella parte bassa della schiena che nelle estremità inferiori o superiori. Essi ipotizzano un’alterazione della coordinazione e della concentrazione causata dal dolore iniziale. Anche alcune componenti psicologiche vengono sospettate come fattori, nella misura in cui il rischio percepito riguardante la qualità di vita personale e professionale potrebbe aumentare lo stress e produrre sintomi in altre parti del corpo. Sembrerebbe che vi sia un effetto a catena tale che l’insorgenza di dolore è essa stessa causa dello sviluppo di nuovi dolori e successiva amplificazione. Anche Nilsson et al. (2010) hanno mostrato in uno studio longitudinale nel corso di tre anni che il dolore e la disabilità sono i migliori campanelli d’allarme per futuri dolori e disabilità. Similmente, Bejia et al. (2005) avevano indicato la correlazione tra lombalgia e storia medica.
Secondo Lhuilier (2010), la citazione del termine "fattori psicosociali" compare per la prima volta nella stampa nel 2000. L'autore definisce questa nuova categoria come un contenitore che “raccoglie tutto ciò che si trova oltre la classificazione dei rischi somatici tradizionalmente classificati: quelli fisici, biologici e chimici. Rimane dunque il ‘sociale’ come un rischio e lo ‘psicologico’ (contro la salute mentale) come disturbo” (p. 18). In questo modo, egli sottolinea, si verifica la condizione in cui i fattori psicosociali diventano “un nuovo insieme che comprende, così come la sua figura precedente, lo stress, una serie di ‘fattori’ ed ‘effetti’ in una sorprendente collezione: stress, mobbing, sofferenza, suicidio, depressione, DMS, dipendenze, violenza...” (p. 18). Quanto al rapporto di Nasse e Légeron su L'identificazione, la misurazione e il monitoraggio dei rischi psicosociali sul lavoro (2008), esso riserva un posto centrale allo stress nelle analisi e negli assi di prevenzione, esattamente come enuncia l’Ufficio Internazionale del Lavoro all’interno del suo recente rapporto intitolato Rischi emergenti e nuove forme di prevenzione in un mondo del lavoro in fase di cambiamento (2010). La costruzione costituita dai fattori e dalle conseguenze associate a queste variabili si trova in molti dei modelli proposti per spiegare i DMS e il burnout. Secondo Althaus et al. (2013), i modelli volti a studiare la relazione tra l'ambiente di lavoro (VI) e la salute (VD) verificherebbero questo nesso attraverso un fattore di mediazione influenzato dall'ambiente e che provoca effetti sulla salute. Sono presenti anche fattori di moderazione in grado di cambiare la direzione o l'intensità di questa influenza.
Inoltre, secondo questi stessi autori, le variabili di mediazione più comuni sono "l'esperienza" (background, affetti, speranza, ecc.) e "la fisiologia" (tensione, frequenza cardiaca, ecc.). Per quanto riguarda i fattori di moderazione, il sostegno sociale viene spesso enfatizzato. Questo studio indica quindi la presenza regolare nei modelli degli ultimi trent’anni del legame tra la dimensione psicologica (stress, ecc.) e quella fisica (DMS, battito cardiaco, ecc.). Di conseguenza, le teorie utilizzate per questo studio inglobano tali criteri nella relazione tra fattori psicosociali, burnout e DMS.
Dal burnout e dal vigore ai DMS
Enunciato per la prima volta nel 1969 da Bradley, che ha affrontato lo stress sul posto di lavoro, il concetto del burnout è stato poi sviluppato da Herbert Freudenberger (1974): “Il burnout è uno stato di stanchezza o frustrazione legati all’impegno in una causa, un tipo di vita o un rapporto che non ha portato la gratificazione prevista” (p.159). Allo stesso modo, quando un impiegato giapponese morì all’età di 29 anni a causa di un sovraccarico di lavoro, il concetto di karoshi fu creato da tre medici giapponesi (Hosokawa, Tajiri, & Uehata, 1982) per designare la “morte a causa del lavoro”. Tradizionalmente, il burnout è definito da cinque fasi (Maslach & Jackson, 1981): entusiasmo, stagnazione, frustrazione, apatia e disperazione. Esso è definito come “una sindrome di esaurimento emotivo, di spersonalizzazione e di riduzione della realizzazione personale che si verifica in soggetti professionalmente coinvolti con altri individui”, anche se questa descrizione non è completa, né la più attinente per il nostro contesto (Pezet-Langevin, 2006). Infatti, tra le tre dimensioni di esaurimento emotivo, spersonalizzazione e ridotta realizzazione personale sul posto di lavoro, il secondo è un problema particolare nelle professioni di assistenza sanitaria “poiché significa che il personale adotta atteggiamenti e comportamenti contrari all’etica e all’essenza stessa di queste professioni" (Pezet-Langevin, 2006, p. 321). Secondo Lemoine e Masclet (2007, p. 111), la definizione di burnout proposta da Shirom (2003) è molto più completa: si tratta di “una reazione emotiva allo stress continuo il cui nucleo centrale è la graduale diminuzione, col passare del tempo, delle risorse energetiche individuali, che includono l'espressione di esaurimento emotivo, la stanchezza fisica e quella cognitiva”. Per Shirom, Nirel e Vinokure (2006), la stanchezza generale che colpisce gli assistenti sanitari coinvolge questi tre aspetti. Così, sebbene Shirom si collochi in continuità con la scia dei concetti elaborati da Maslach e Jackson (1981), le sue idee si basano essenzialmente sulla teoria della conservazione delle risorse di Hobfoll (2001). Per Shirom (2003), il burnout è soprattutto il risultato di un impoverimento della persona, dove la nozione di vigore gioca un ruolo del tutto particolare. Secondo Shirom (2003), il vigore fa riferimento a tre aspetti dell’energia specifica individuale: la sensazione di possedere forza fisica (come postulato da Thayer, 1996), l’energia cognitiva (basata sulla flessibilità e la creatività cognitiva, come scrisse Isen nel 2000), e la carica emotiva trasmessa agli altri, concetto mutuato dai lavori di Shaver, Schwartz, Kirson e O’Connor (1987) sulle relazioni interpersonali e dalla teoria dell’empatia di Hakansson e Montgomery (2003) e Kelly e Barsade (2001). In linea con queste posizioni teoriche, secondo Shirom (2003), il vigore e il burnout sono indirettamente collegati, sono doppie variabili. Per la maggior parte degli individui, le attività legate al lavoro portano con sé un potenziale di guadagno, nel caso si verifichi un successo nel raggiungimento di un obiettivo, ma anche una parziale perdita di risorse emesse durante l’attività. Può verificarsi quindi un senso di realizzazione personale, accompagnato però da una sensazione di esaurimento emotivo. Pertanto, la riduzione dei fattori di burnout non si traduce necessariamente in un aumento del vigore. Tuttavia esistono delle eccezioni: Reich, Zautra e Davis nel 2003 dimostrano che le situazioni altamente stressanti possono far insorgere nello stesso tempo la coppia burnout e vigore. Shirom (2003) ammette che non bisognerebbe ignorare la possibilità di correlazione negativa.
Per quanto riguarda il rapporto tra burnout e disturbi muscoloscheletrici, esso può essere rilevato all’interno di studi di diversi autori. Il primo ad avere collegato lo stress ai disturbi dell’organismo fu Selye nel 1956. Egli parlò, attraverso il concetto di “disagio”, di un deficit adattivo per l’ambiente che destabilizza l’individuo colpendone il corpo. Successivamente, Freudenberger (1974) e Maslach e Jackson (1981) hanno portato alla luce il fenomeno dell’esaurimento o burnout, causato dalla prolungata e ripetuta esposizione allo stress, il quale distrugge e danneggia l’equilibrio interno. Si riscontra dunque una reazione fisiologica a problemi psicologici. Il “disagio” può rappresentare l’innesco di una patologia organica da cui derivano il dolore fisico e i disturbi muscoloscheletrici. Segerstrom e Miller (2004) hanno descritto gli effetti dello stress psicologico sui parametri del sistema immunitario. Chapman, Tuckett e Woo Song (2008) ipotizzano da parte loro l’esistenza di fattori sociali di stress che contribuiscono a sabotare il “supersistema” regolatore composto da quello nervoso, quello endocrino e quello immunitario, generando dolori cronici. Anche McEwen & Kalia (2010) descrivono gli effetti fisiologici di stress e burnout, sottolineando l’importanza dei processi cognitivi nella regolazione fisiologica del corpo.
I testi stabiliscono quindi che i DMS sono dei dolori fisici associati a gesti ripetitivi, dimostrando, tuttavia, che lo stress meccanico non è il fattore preponderante, perciò sembra che la dimensione psicologica giochi un ruolo importante. Il burnout potrebbe agire come mediatore tra fattori psicosociali e dolore muscoloscheletrico in quanto, da un lato, gli studi epidemiologici presenti in letteratura tendono a sostenere che i fattori psicosociali inerenti alle condizioni di lavoro dei dipendenti generino il burnout (Soares & Jablonska, 2004) e, dall’altro, il burnout (come si deduce in particolare dal lavoro di Selye (1956) e di Maslach e Jackson (1981) indebolisce il corpo e per tale motivo è in grado di favorire il dolore muscoloscheletrico. Ciò non esclude i casi in cui, in assenza di burnout come variabile di mediazione, i fattori psicosociali provocano dolore fisico diretto, in particolare a causa di movimenti ripetitivi, manipolazione, carichi pesanti, ecc.
Uno studio condotto da Soares e Jablonska nel 2004 sostiene con forza questo rapporto di causa ed effetto tra burnout e DMS. Condotto su un campione di individui tra cui alcuni affetti da disturbi muscoloscheletrici e altri no, lo studio dimostra che il burnout è significativamente associato ai disturbi dolorosi, di cui è un importante precursore.
Aptel e Cnockaert (2002) spiegano il rapporto tra stress lavorativo e patologie muscoloscheletriche mediante dei meccanismi di reazione di psico-neuro-immunologia. Secondo gli autori, lo stress attiva il sistema nervoso centrale, il quale accresce l’attività della formazione reticolare aumentando così il tono muscolare, che a sua volta aumenta il carico biomeccanico di muscoli e tendini facilitando il rischio di insorgenza del dolore e quindi dei DMS. Più in dettaglio lo stress attiva il sistema nervoso vegetativo che innesca la secrezione di catecolamine (adrenalina e noradrenalina). Queste sostanze vengono rilasciate nel sangue e provocano, tra le altre cose, un aumento del tono reticolare, della frequenza cardiaca e una vasocostrizione delle arteriole. Ne consegue un aumento della pressione sanguigna con eventuale rischio di malattie cardiovascolari correlate. Per quanto riguarda i Disturbi muscolo scheletrici delle membra superiori (DMS-MS), la riduzione della microcircolazione nel muscolo e in prossimità dei tendini, dove la vascolarizzazione presente è già povera in natura, ha i seguenti effetti: in primo luogo riduce i nutrienti destinati ai tendini e ostacola il processo intrinseco di riparazione delle microlesioni delle fibre tendinee, provocate da eccessive pressioni biomeccaniche (fattori “ergonomici”), in secondo luogo favorisce quindi lo sviluppo di fatica muscolare cronica e mialgie.
Inoltre, sempre secondo Aptel e Cnockaert (2002), in fase di burnout si verifica l’attivazione del sistema nervoso centrale con l’aumento della secrezione di cortisolo, il quale attiva a sua volta il rilascio di citochine che favoriscono le infiammazioni e sono quindi responsabili della sensazione dolorosa, causando dolori muscoloscheletrici o disturbi correlati.
Gli studi epidemiologici quanto quelli biologici tendono ad alimentare la letteratura sul legame tra burnout e dolore muscoloscheletrico. In particolare Jaworek, Marek, Karwowski, Andrzejczak e Genaidy (2010) dimostrano la relazione significativa tra burnout e DMS, così come l’associazione affermativa della domanda (mole di lavoro e responsabilità specifiche del personale infermieristico, carico cognitivo, rapporti di lavoro, condizioni fisiche) sull’associazione tra burnout e DMS. I risultati sono sempre più variegati per quanto riguarda l’impatto di un elevato livello di stimoli di lavoro (portata decisionale, partecipazione al processo decisionale, condizioni di stipendio, comunicazione), che potrebbero essere associati a un basso livello di burnout ma a DMS importanti. Questi risultati evidenziano la complessità dei meccanismi coinvolti, dovuta alle influenze contrastanti di determinati fattori.
Attraverso il tema della sofferenza mentale sul lavoro, ma anche del dolore fisico, bisogna dunque interrogarsi circa i fattori di stress e in particolare sull’organizzazione del lavoro stesso. Gray-Stanley e Muramatsu (2011) hanno condotto un sondaggio presso alcuni assistenti sanitari in cui emerge chiaramente la significativa associazione tra stress e burnout. Le sottocategorie dello stress qui preso in esame sono correlate al sovraccarico di lavoro, al livello di disabilità dei pazienti, alla scarsa partecipazione ai processi decisionali e al sostegno sociale, mentre il carico di lavoro è medio-alto. Da qui la necessità di trovare un fattore di mediazione tra componenti psicosociali, burnout e DMS.
Nel 2012 Dupret, Bocéréan, Teherani, Feltrin e Pejtersen propongono il concetto di vigore (concetto già definito da Shirom nel 2003 come insieme di forza fisica, energia cognitiva e carica emotiva) in uno studio volto a fornire una versione francese del Questionario Psicosociale di Copenaghen (questionario di valutazione dei fattori di rischio psicosociale sul luogo di lavoro) in cui analizzano le proprietà psicometriche ai fini della convalida. Essi mostrano la relazione tra la variabile soddisfazione lavorativa e burnout. Il modello porta in primo piano una relazione tra fattori psicosociali (richiesta, rapporto professionale, influenza e sviluppo), burnout e soddisfazione sul lavoro. È possibile quindi supporre che il vigore messo a tema da Shirom (2003) sia un concetto da impiegare nello studio dei DMS per ottenere una panoramica completa.
Diversi autori fanno notare la difficoltà di individuare il ruolo specifico di ciascun fattore: quelli all’origine dei DMS, i fattori di rischio e i fattori mediatori o dall’altra parte quelli moderatori. Inoltre, l’impatto di ogni fattore sembra dipendere dall’insieme formato dagli altri, che è unico per ogni situazione di lavoro e per ogni individuo. Ecco perché il DMS potrebbe essere più eminentemente il risultato di un’interazione tra le caratteristiche dell’individuo e del proprio ambiente di lavoro, ivi compresi i fattori psicosociali e organizzativi, i quali si sovrappongono all’elevato rischio di danni fisici connaturato nel lavoro del personale e degli assistenti sanitari. Una volta che il fenomeno viene innescato dalla percezione del dolore, questa interazione caratteristica tra il singolo e l’ambiente di lavoro attiverebbe dei fattori psicologici e fisiologici, così da causare un circolo vizioso di amplificazione in molte zone del corpo colpite oppure l’intensificazione e cronicizzazione del dolore.
Gli effetti dei DMS
I DMS fanno parte delle tre principali cause di assenza per malattia, insieme ai disturbi psicologici e cardiovascolari. Essi colpiscono in particolare gli infermieri e gli assistenti sanitari, i quali contano 650.000 dipendenti ospedalieri nelle metropoli francesi secondo i dati della Direction Générale de l'Offre de Soins (DGOS) del 2008, pari al 4% dell’occupazione totale secondo l’Istituto Nazionale di Statistica e Studi Economici (INSEE). Si rileva inoltre che i casi dichiarati di DMS stanno crescendo in modo esponenziale da 20 anni. Il Ministero del Lavoro stila il bilancio record di 40.000 di casi di DMS in Francia nel 2008, 8,4 milioni di giornate lavorative perse, pari a 850 milioni di Euro di costi e all’80% di tutte le malattie professionali riconosciute.
Le conseguenze dirette sono l’aumento delle assenze per malattia con un alto tasso di assenteismo all’interno delle istituzioni (Bejia et al., 2005; Lamy et al., 2013; Lemo et al., 2012), ma anche il crescente desiderio degli operatori sanitari di lasciare la professione. Estryn-Behar (2008) stima che la percentuale sia il 16% per gli infermieri e il 15% per gli assistenti. Secondo Jasseron et al. (2006), affaticamento e disturbi muscoloscheletrici sono due dei sette fattori predittivi del desiderio di lasciare la professione. Gli infermieri spesso o sempre stanchi vedono triplicare il loro desidero di lasciare la professione e i DMS raddoppiano questa loro volontà se la diagnosi è personale e quasi triplica quando la diagnosi è medica.
Il costo per la società è ovviamente alto, da un lato per la gestione dei giorni di malattia o di invalidità da parte dell’assicurazione sanitaria, in secondo luogo per l’ammontare delle cure. Il mal di schiena a livello lombare è secondo Roffey et al. (2010) la seconda ragione dichiarata per le visite dal medico in Gran Bretagna, la terza causa di intervento chirurgico ed è al quinto posto in termini di frequenza di ospedalizzazione. In Tunisia, i lavori di Bejia et al. (2005) riportano un tasso del 31% degli operatori sanitari che hanno ricevuto cure per il mal di schiena, di cui il 13% sono stati in malattia per una media di 4.5 giorni dell’anno precedente.
Gli enti a loro volta subiscono varie tipologie di conseguenze. Più facilmente osservabili sono i costi di sostituzione delle assenze ma, più indirettamente, l’assenza comporta la disorganizzazione dell’attività e costi istituzionali per la pianificazione della gestione e del controllo. Quando il personale esistente deve compensare l’assenza, si genera insoddisfazione. Randon, Baret e Prioul (2011) suggeriscono un costo triplice: finanziario, organizzativo e culturale, dove quest’ultimo corrisponde a mettere in discussione una norma implicita nell’organizzazione, quella della presenza. Inoltre, l’abbandono sempre più frequente della professione è risultato nell’aumento del turnover del personale, con conseguenti costi di assunzione e formazione e una riduzione del livello di esperienza. Gli effetti psicologici di questi cambiamenti nel team di lavoro senza dubbio non vanno trascurati (Buckle, 1987). Tutti questi elementi, ovviamente, influiscono negativamente sulle prestazioni dell’istituzione e quindi sulla qualità delle cure, compromettendo la sicurezza del paziente (Lemo et al., 2012).
Ovviamente, il personale in causa è il primo a subire le conseguenze di un deterioramento della sua salute, soffrendo di limitazioni fisiche sia sul lavoro, che nella vita quotidiana e nel tempo libero (Smith et al., 2006). È stato anche visto come la comparsa dei primi dolori dia origine a una paura che porta conseguenze psicologiche al dipendente, e che presumibilmente si aggiunge a fattori fisiologici innescando un circolo vizioso che porta alla cronicizzazione, all’aumento del dolore o alla moltiplicazione delle zone del corpo interessate. In questo contesto, l’identità professionale del dipendente è gravemente compromessa, fino ad arrivare a considerare le dimissioni anticipate dalla professione. In più, gli effetti descritti in merito all’istituzione rafforzano questo malessere causato, da una parte, dalla sensazione di non poter raggiungere il livello di qualità sperato e, dall’altra parte, dallo sfaldamento della coesione all’interno della squadra, generato da malcontenti, disorganizzazione, licenziamenti, ecc.
La combinazione di queste conseguenze dirette e indirette, che colpiscono gli attori a cascata a diversi livelli, vale a dire il lavoratore stesso, il paziente, l’istituzione e infine la società nel suo insieme, permette di misurare l’entità del fenomeno e l’urgente necessità di trovare soluzioni per invertire la tendenza.
Il lavoro qui presentato, realizzato a partire da un questionario inviato a una popolazione di infermiere, infermieri e operatori sanitari del settore ospedaliero pubblico, si propone di fornire alcune risposte alla questione del rapporto tra rischi psicosociali burnout, vigore e DMS. In questo modo, vengono formulate le ipotesi seguenti:
- il burnout è legato a un peggioramento dei disturbi muscoloscheletrici;
- il vigore protegge dai disturbi muscoloscheletrici (correlazione positiva);
- i disturbi muscoloscheletrici sono legati a fattori psicosociali (correlazione positiva tra fattori psicosociali negativi e disturbi musculoscheletrici);
- i fattori psicosociali sono legati al burnout (correlazione positiva tra fattori psicosociali negativi e burnout);
- i fattori psicosociali sono legati al vigore (correlazione negativa tra fatorri psicosociali e vigore);
- il burnout è legato alla forza (correlazione negativa).
Metodo
Partecipanti
I partecipanti a questo studio (Tabella 1) sono infermiere, infermieri e operatori sanitari che lavorano negli ospedali del nordest della Francia. Queste istituzioni sono composte da diverse divisioni, tra cui sono stati selezionati più di 25 reparti: Epato-Gastro-Enterologia, Emodialisi, Nefrologia, Psichiatria, Laboratorio, Pneumologia, Terapia Intensiva - Unità di Terapia Intensiva Respiratoria - Unità di Sorveglianza Continua, Oncologia, Farmacia, Sala operatoria, Sterilizzazione, Radiologia, Casa di riposo e di cura, Notte, Servizi Ospedalieri a Domicilio, Unità di valutazione e trattamento del dolore, Chirurgia infantile, Chirurgia Ambulatoriale, Chirurgia Ortopedica, Urologia, Chirurgia vascolare, Chirurgia Otorinolaringoiatra, Chirurgia Digestiva, Cardiologia.
Tabella 1 Descrizione della popolazione, del genere e dell’età
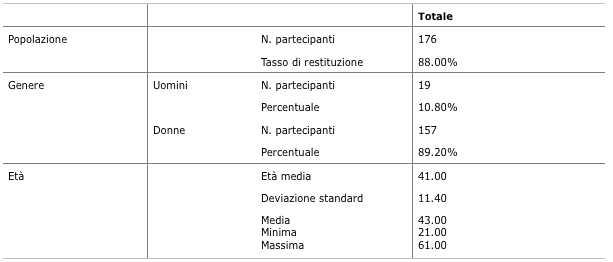
Questi risultati indicano che le donne di mezza età sono le più rappresentate, come già nel testo di Long, Jonhnston e Bogossian (2012).
Strumenti
Il questionario è stato scelto come metodo di raccolta dei dati. La scheda informativa è stata adattata alla nostra popolazione campione. Lo scopo è quello di raccogliere dati demografici (geere, età, istruzione, ecc.), nonché informazioni relative alla mansione ricoperta (specialità, durata, turni di giorno e di notte, ecc.). Le prime due sezioni riguardano la variabile “fattori psicosociali”. La prima sezione contiene la scala di Karasek, una scala Likert a 7 item (da 1 = Fortemente in disaccordo, a 7 = Fortemente in accordo) derivante dal questionario di Karasek (Niedhammer, 2002). Essa è composta da 31 item, di cui 5 misurano il carico fisico al lavoro, 9 le esigenze psicologiche soggettive, altre 9 l’ampiezza decisionale e, infine, gli ultimi 8 il supporto sociale. La seconda sezione riguarda la scala del modello “sforzo-ricompensa” derivante dai lavori di Siegrist (1996). Vi è una scala Likert composta da 16 item che vanno da Disaccordo a Concordo e Sono molto disturbato/a. Gli argomenti trattati dall’autore sono le iniziative estrinseche e le ricompense. È possibile dunque misurare le ricompense monetarie (bonus, ecc.), il controllo del ruolo (promozione, ecc.) e la stima (riconoscimenti, ecc.).
La terza sezione corrisponde alla S-MBM (Shirom-Melamed Burnout Measure) relativa al livello di burnout. È composta da 15 item per poter valutare variabili quali la stanchezza fisica, l’esaurimento emotivo e i problemi cognitivi. Questa scala è stata validata per la popolazione francese (Sassi & Neveu, 2010). Inoltre, dato che viene utilizzata la scala del vigore di Shirom (2003) e uno degli oggetti di studio è la relazione tra il burnout e questa dimensione, è preferibile misurare il burnout mediante questa scala. La quarta e penultima sezione riguarda la scala del vigore di Shirom e Melamed (SMVM). Essa è composta da 5 item per misurare la forza fisica, 4 per l’energia emotiva e 3 per la vivacità cognitiva. Vi è quindi un’ulteriore scala di tipo Likert a 7 item, da 1 = Mai, a 7 = Sempre. Ciò serve a far emergere i sentimenti provati negli ultimi sei mesi sul posto di lavoro. Infine, l’ultima sezione è un adattamento (Lanfranchi & Duveau, 2008) della scala del dolore di Kuorinka et al. (1987). Basata sul modello del questionario nordico standardizzato, essa permette ai partecipanti di riferire l’intensità e la frequenza del dolore o dei dolori accusati negli ultimi sei mesi di attività. Vengono elencate 9 parti del corpo: collo, spalle, parte superiore della schiena, zona lombare, gomiti, mani, anche, ginocchia e caviglie. Sono proposte due scale distinte così da segnalare, in relazione a ciascuna di queste aree, la frequenza e l’intensità del dolore (da 1 = Sempre assente a 7 = Sempre presente e da 1 = Totalmente sopportabile, a 7 = Totalmente insopportabile).
Procedura
Sono stati distribuiti 200 moduli con i questionari in diversi ospedali nel nordest della Francia. Il questionario è stato progettato per essere somministrato autonomamente. Una fase preliminare in cinque tappe è stata realizzata al fine di aumentare la probabilità di ricevere risposte, grazie al coinvolgimento dei soggetti e dei loro diretti superiori:
- Fase 1: riunioni con i quadri infermieri di livello superiore di ciascun polo.
- Fase 2: spiegazione del questionario ai quadri infermieri di ogni settore e ai partecipanti.
- Fase 3: invio da parte dei partecipanti dei questionari compilati tramite posta interna per consentire il più completo anonimato degli stessi.
- Fase 4: ripetizione dopo 15 giorni.
- Fase 5: ripetizione dopo un mese.
I partecipanti hanno espresso il loro orgoglio per essere stati coinvolti in questo progetto, come testimoniato dalle loro reazioni durante gli incontri con il personale. A quanto sembra, aver dato loro spazio e modo per esprimersi e aver spostato l’interesse sulla loro condizione ha fatto sì che si sentissero valorizzati. Il personale notturno si è dimostrato particolarmente ricettivo a questo processo. Come risultato, è stato raggiunto un tasso di restituzione dell’88% dei questionari, il che assicura risultati affidabili all’interno della nostra popolazione complessiva.
Analisi dei dati
Le analisi dei dati effettuate sono state le seguenti: statistiche descrittive, calcolo dell'alfa di Cronbach, correlazioni r di Pearson, lineari regressioni.
Risultati
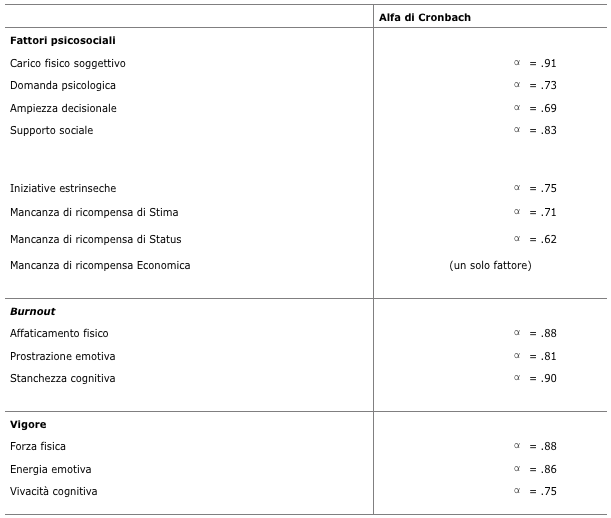
Le Alfa di Cronbach (Tabella 2) delle scale si attestano tra .62 e .91, che non è un risultato accettabile. Perciò, tre di loro hanno dovuto essere ricalcolate per migliorare il risultato. Infatti, l’“ampiezza decisionale” aveva come base un’alfa di .67, che è un valore piuttosto basso. Con la rimozione della voce “Nel mio lavoro devo eseguire compiti ripetitivi”, l’alfa ha poi raggiunto quota .69, sempre bassa ma sufficiente. È stata inoltre eliminata la voce “Sto vivendo o mi aspetto di vivere un cambiamento indesiderato nella mia situazione lavorativa” così da passare da .60 a .62. Infine, è stato omesso “Mi sento fisicamente svuotato/a”, passando quindi da .79 a .88. Per il resto delle scale i punteggi sono sufficienti, in particolare per le scale di fatica cognitiva e carico fisico che superano il valore di .90. La revisione delle scale per poter ottenere un valore alfa ottimale non avviene senza conseguenze. Sono stati notati diversi limiti negli ultimi anni. Peterson spiega nel suo articolo del 1994 che l’affidabilità delle voci non è messa in discussione solo all’interno del valore alfa. In effetti, la molteplicità di elementi e un gran numero di punti nella scala di misurazione favoriscono l’affidabilità della scala. Nonostante questa prospettiva, è stata utilizzata la sopracitata regola di equilibrio per la scala in vista dell’uso regolare di questa tecnica di approccio all’affidabilità del punteggio.
Tabella 2 Affidabilità delle scale Karasek, Siegrist e Shirom
I valori dei disturbi muscolo scheletrici
Il tronco (parte bassa della schiena, parte superiore della schiena e del collo) sembra essere più soggetto al dolore muscoloscheletrico rispetto ad altre parti del corpo (come riportato da Long et al., 2012). Anche la spalla è particolarmente colpita (Tabella 3). La Tabella 4 evidenzia la codificazione cromatica dei punteggi di mediane e quartili delle zone di colore. La tabella di mediane e quartili (Tabella 5) conferma che la zona lombare totalizza il massimo della mediana (16), con un valore maggiore o uguale a 20 per il 25% dei soggetti. Analogamente, la parte superiore della schiena (12), il collo (12) e le spalle (12) sono zone a rischio, in particolare la parte superiore della schiena, con un valore totale della mediana di 12.
La Figura 1 rappresenta graficamente i dolori degli impiegati: a sinistra si trova la mediana mentre a destra l’ultimo quartile.
Pertanto, come mostrato da Aptel e Aublet-Cuvelier (2005), le patologie più frequenti riguardano la colonna vertebrale (lombalgia) e agli arti superiori (tendinopatia della cuffia dei rotatori, epicondilite mediale o laterale, sindrome del tunnel carpale).
Tabella 3 Punteggi medi in nove aree di dolore elencate
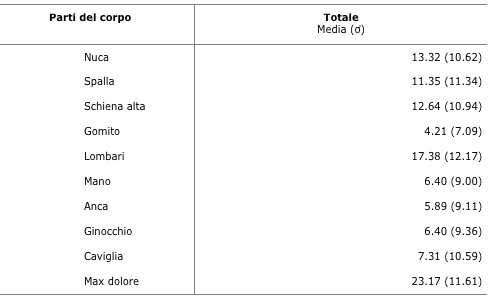
Tabella 4 Codificazione cromatica dei punteggi di mediane e quartili delle zone di colore

Tabella 5 Mediane e quartili delle nove aree di dolore elencate
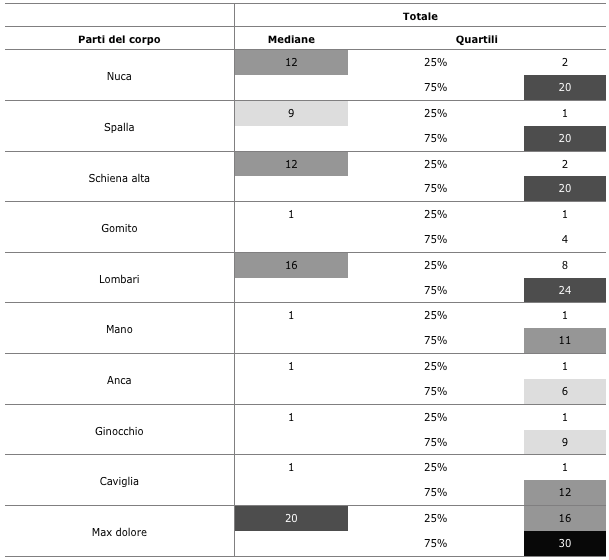
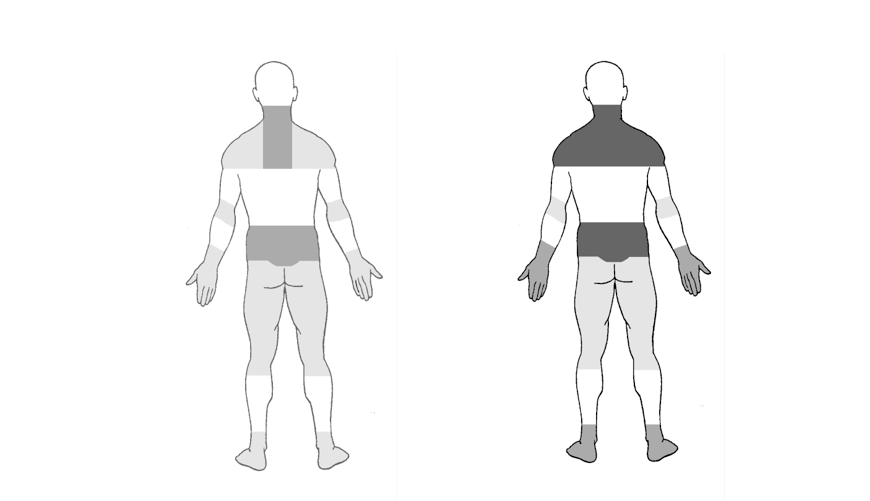
Figura 1. Rappresentazione della mediana e del 3° quartile del dolore
I valori di fattori psicosociali, burnout e vigore
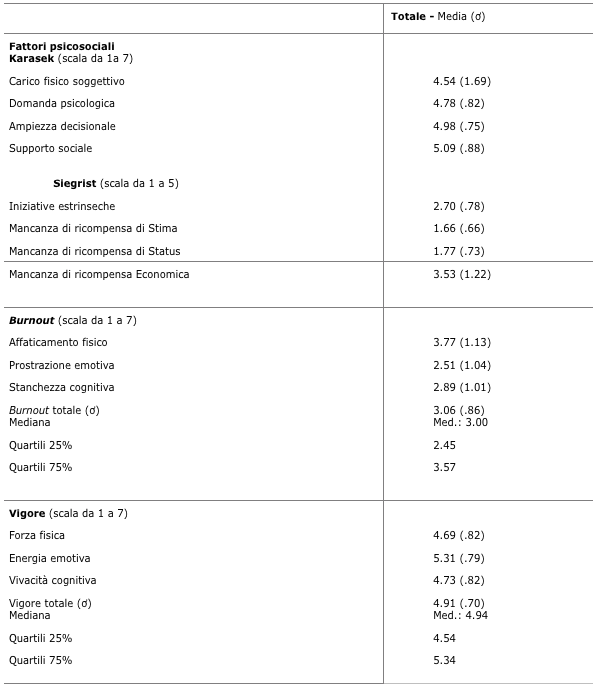
Per quanto riguarda i fattori psicosociali (Tabella 6), le variabili più problematiche sono: il carico fisico, le elevate pressioni psicologiche e le iniziative estrinseche o, ancora, una mancanza di ricompensa economica adeguata. Al contrario, l’autonomia decisionale, il sostegno sociale, la ricompensa di stato e di stima sono sufficienti e quindi valorizzate.
Tabella 6 Punteggi medi di fattori psicosociali, burnout e vigore
La variabile degli Sforzi Psicologici sul Lavoro
Per poter trovare un modello teorico concreto, le variabili Domanda psicologica (DP) e Iniziative estrinseche (IE) sono state fuse nell’unica variabile Sforzi psicologici sul lavoro (Tabella 7). In effetti, le definizioni di Karasek e Siegrist per queste due variabili sono piuttosto simili. Inoltre, avendo un’alfa di Cronbach abbastanza forte (Tabella 3) e una correlazione significativa tra le due variabili (Tabella 10), questa fusione è legittima.
Tabella 7 Correlazione tra DP e IE ai fini della loro fusione

Tuttavia, il questionario di Siegrist presenta una scala di tipo Likert a cinque livelli, mentre quella di Karasek ne ha sette. Sono stati quindi ponderati i risultati della variabile DP in funzione della variabile EE. Così facendo bisogna moltiplicare i valori di EE per 1.4 per ottenere una media su sette. Si esegue successivamente la media tra le due variabili per creare il nuovo valore SPL.
La variabile della Mancanza Destabilizzante della Ricompensa
Per quanto riguarda la fusione delle variabili Mancanza di Ricompensa di Stima, Mancanza di ricompensa di Status e Mancanza di Ricompensa Economica, verifichiamo gli stessi parametri (Tabella 8). Il valore alfa è accettabile (Tabella 3) e le loro correlazioni sono significative (Tabella 10).
Tabella 8 Correlazione tra MRS, MRC e MRE al fine della loro fusione

La creazione della variabile della Mancanza di Destabilizzante della Ricompensa è quindi possibile.
I collegamenti tra fattori psicosociali, burnout, vigore e DMS
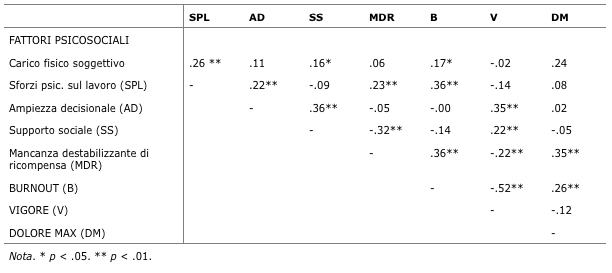
La costruzione della matrice di correlazione e la successiva riduzione è stata utile per evidenziare i seguenti nessi (Tabella 9).
Tabella 9 Matrice di correlazione tra fattori psicosociali, burnout, vigore e dolore massimo
L’effetto del burnout sui disturbi muscoloscheletrici riportati
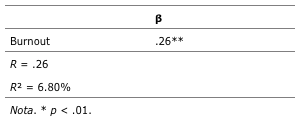
Il calcolo delle regressioni (Tabella 10) evidenzia in primo luogo che il burnout spiegherebbe il 6.80% dei DMS.
Tabella 10 Regressione lineare del burnout rispetto ai DMS
Il modello parsimonioso dei fattori psicosociali sul burnout
In secondo luogo (Tabella 11), la mancanza di ricompensa e sforzi psicologici sul lavoro spiegano il 20.80% dei casi di burnout (essendo il carico fisico poco significativo, si procede alla sua eliminazione, ricalcolando la regressione senza tale valore).
Tabella 11 Regressione lineare dei fattori psicosociali rispetto al burnout

La parte della varianza dei fattori psicosociali sul vigore
In terzo luogo (Tabella 12), l’ampiezza decisionale e la ricompensa spiegherebbero il 16.40% del vigore (essendo il supporto sociale poco significativo, si procede alla sua eliminazione ricalcolando la regressione senza tale valore).
Tabella 12 Regressione lineare dei fattori psicosociali rispetto al vigore

L’effetto del vigore sul burnout
In quarto luogo (Tabella 13), il vigore spiega il 27.00% del burnout.
Tabella 13 Regressione lineare del vigore rispetto al burnout

L’effetto dei fattori psicosociali sui DMS
Infine (Tabella 14), la mancanza di ricompensa spiegherebbe il 17.50% dei DMS.
Tabella 14 Regressione lineare della mancanza di ricompensa rispetto ai DMS

Discussione
Le relazioni tra le variabili
Le relazioni tra le variabili sono illustrate nella figura 2.
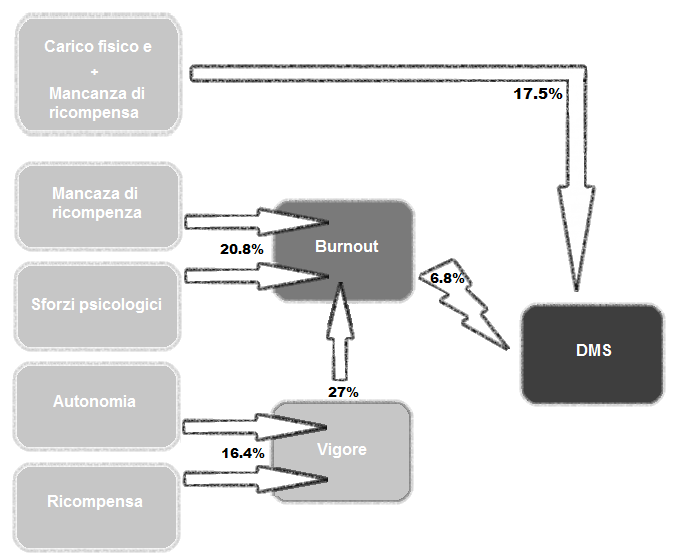
I diversi risultati statistici hanno permesso di stabilire un modello teorico a quattro dimensioni.
Sotto-modello n. 1: Burnout DMS = Confermato
Il burnout e i disturbi muscoloscheletrici sono collegati (r = .26). Il burnout spiega il 6.80% dei DMS. Soares e Jablonska (2004) avevano già dichiarato nel 2004 che sussiste una correlazione significativa tra burnout e DMS. Pertanto, si può affermare che l’esaurimento emotivo degli operatori sanitari aumenta la loro sofferenza. L’ipotesi di Aptel e Cnockaert (2002) riguardo a un meccanismo di risposta psico-neuro-immunologica deve essere sviluppata per una risposta adeguata a questa scoperta.
Sotto-modello n. 2 = Vigore DMS = Smentito
Per quanto riguarda il modello Vigore-DMS, la correlazione non era significativa e ne possiamo quindi dedurre che non vi è alcun collegamento e che cercare di rafforzarla non avrà effetto sui DMS. Un altro studio di Shirom et al. del 2006 dimostrava che il vigore è correlato negativamente con i biomarcatori dell’infiammazione. Tuttavia, la rilevanza di questa indagine è abbastanza limitata, dal momento che ha mostrato alcuni limiti metodologici.
Sotto-modello n. 3: Fattori psicosociali DMS = Confermato
Essendo la correlazione tra mancanza di ricompensa e DMS significativa, è stata realizzata una regressione. In relazione alle nostre analisi statistiche e alla letteratura, questa regressione è stata effettuata tra i fattori Mancanza di Ricompensa e Carico Fisico, che spiegano il 17.50% dei DMS. I fattori fisici, ivi inclusi anche le posizioni scomode, le azioni di sollevamento dei pazienti senza ausilio meccanico, l’allettamento e il riposizionamento degli assistiti, pesi da spingere come letti, carrelli, ecc... rivelano un nesso causale con i DMS (Daraiseh et al., 2010; Herin et al., 2011). Pertanto, questo studio dimostra nuovamente tale causalità. Inoltre si riconferma anche l'impatto negativo dello squilibrio tra sforzo e ricompensa sui dolori, stabilito da Herin et al. (2011).
Sotto-modello n. 4: Fattori psicosociali Burnout = Confermato
Due fattori psicosociali sono correlati al burnout: lo Sforzo Psicologico (r = .36) e la Mancanza di Ricompensa (r =.36). Questi due fattori spiegano il 20.80% dei casi di burnout.
Sotto-modello n. 5: Fattori psicosociali Vigore = Confermato
Il vigore è a sua volta collegato all’ampiezza decisionale e alla mancanza di ricompensa (r = .34 per la prima e r = -.20 per la seconda). Inoltre, questi fattori psicosociali spiegano il 16.40% del vigore.
Il fatto che burnout e vigore non siano spiegati nello stesso modo può indicare che questi non siano semplici opposti ma che si configuri un rapporto complesso fra loro. Infatti, la variabile della Ricompensa ha segno positivo per un termine (burnout) e negativo per l’altro (vigore). Così, ad esempio, se la mancanza di ricompensa è ben nota è possibile osservare un alto tasso di burnout e un basso tasso di vigore. Se ci si limita a questa considerazione, è possibile ritenere che il burnout sia l’antitesi del vigore.
Tuttavia, la variabile dell’Ampiezza Decisionale è significativa per il vigore ma non per il burnout. Pertanto, il burnout e il vigore non si spiegano attraverso le stesse variabili, suggerendo che queste due entità sono separabili.
Sotto-modello n. 6: Vigore Burnout = Confermato
Vigore e burnout sono collegati (r = -.52). Il quarto sotto modello porta a interrogarsi su questa connessione. Dopo la regressione, si osserva che il vigore spiega per il 27% il burnout. Di conseguenza, quando il vigore aumenta il burnout in parte diminuisce, il che porta a ritenere che si tratti di concetti a sé stanti. L'ipotesi di Shirom, Toker, Berliner, Shapira e Melamed (2004) spiega il fatto che il vigore non influisce direttamente sul burnout, ma conserva i suoi effetti, avanzando l’ipotesi che il burnout e il vigore non rappresentano semplici opposti ma siano i termini di un modello bivariato. Sebbene Shirom stesso estragga una correlazione tra questi due concetti, continua a sostenere che agendo su uno di essi non si influisca sull’altro, ma essi possono essere presenti contemporaneamente negli individui. Esso rileva inoltre la differenza dei fattori psicosociali che influenzano le due dimensioni. È possibile quindi affermare che se la lotta contro il burnout rimane altamente necessaria negli ospedali, prendere in considerazione il concetto di vigore è altrettanto importante per ridurre il burnout e allo stesso tempo per aumentare il benessere e la vitalità degli assistenti.
Conclusioni
Il proposito di questo studio era quello di indagare le cause dei disturbi muscoloscheletrici all’interno di una popolazione campione di operatori sanitari ospedalieri. Attraverso un questionario creato a partire da diverse scale, quelle di Karasek, Siegrist, Shirom e Kuorinka, questo lavoro è stato in grado di evidenziare le cause fisiche e organizzativa, ma anche quelle relative a un logoramento professionale. Quindi, la presenza di dolore soprattutto a livello della colonna vertebrale (nuca, parte alta della schiena, zona lombare) può essere innescato dal burnout, dalla mancanza di ricompense e dal carico fisico. La particolarità di questo studio conduce a porsi domande sull’impatto di un’organizzazione deleteria sul fisico degli assistenti sanitari.
L’insieme di tutte le 176 risposte ottenute tende a indicare certe difficoltà proprie delle realtà ospedaliere degli intervistati poiché i valori delle diverse scale rendono oggettiva la percezione di un carico fisico troppo alto, di un intenso stress psicologico senza un supporto che lo controbilanci e di una preoccupante mancanza di ricompense. Queste variabili sembrano richiedere successivi approfondimenti nel contesto nazionale e internazionale. Inoltre, la concentrazione dell’operatore sanitario sul proprio ambiente di lavoro fa sì che trascuri le condizioni esterne della sua vita. Demira, Ulusoyb e Ulusoy, infatti, nel 2003 dimostrano che le difficoltà nel badare ai figli e alla casa, nel trasporto o i fattori economici possano portare a un aumento di burnout. Questa peculiarità sarà da considerare in uno studio futuro.
In conclusione, essendo i DMS una delle cause di assenza per malattia più comuni e in continua, vertiginosa crescita negli ultimi 20 anni, questo studio supporta la campagna nazionale del Ministero del Lavoro per la lotta ai 40.000 casi di DMS contati in Francia nel solo anno 2008.
Limiti dello studio
L'analisi statistica che impiega scale manipolate può portare ad alcune domande circa i limiti dello studio. Infatti la ponderazione, la combinazione, la fusione e la manipolazione per ottenere un’alfa accettabile, tendono a mettere in discussione l’accettabilità dei risultati. Sarebbe interessante la ripetizione di tale studio separando le variabili accorpate: "Preoccupante mancanza di ricompense" e "Sforzi psicologici sul lavoro"; ciò per evidenziare la reale causalità dietro alle variabili coinvolte.
Inoltre, la focalizzazione sull’assistente sanitario nel suo ambiente di lavoro trascura le condizioni esterne della sua vita. Infatti, Demira, Ulusoyb e Ulusoy nel 2003 hanno dimostrato che le difficoltà nella cura dei figli, i lavori domestici, i trasporti o anche le difficoltà economiche possono causare un aumento del burnout. Questo aspetto sarà preso in considerazione in uno studio futuro.
Infine, anche la forma della risposta scelta dagli intervistati può implicare una distorsione dei risultati. Nella nostra ricerca abbiamo utilizzato un questionario auto-somministrato. Questo questionario, compilato su base volontaria da parte del personale, richiede un coinvolgimento e una sensibilizzazione di persone già interessate allo studio. Pertanto, si potrebbe ipotizzare che i risultati siano accentuati dal desiderio degli assistenti di tentare di avvertire le autorità circa le loro condizioni di lavoro, oltre a essere un indicatore della situazione reale.
Bibliografia
Alderson, M. (2005). Analyse psychodynamique du travail infirmier en unités de soins de longue durée: Entre plaisir et souffrance. Recherche en Soins Infirmiers, 80, 76-86.
Althaus, V., Kop, J.-L., & Grosjean, V. (2013). Critical review of theoretical models linking work environment, stress and health: Towards a meta-model. Le Travail Humain, 76, 81-103.
Aptel, M., & Aublet-Cuvelier, A. (2005). Prévenir les troubles musculosquelettiques du membre supérieur: Un enjeu social et économique. Santé Publique, 17(3), 455-469.
Aptel, M., & Cnockaert, J. (2002). Liens entre les troubles musculosquelettiques du membre supérieur et le stress. Stress et TMS, 19-20, 57-63.
Ariëns, G. A., van Mechelen, W., Bongers, P. M., Bouter, L. M., & van der Wal, G. (2001). Psychosocial risk factors for neck pain: Systematic review. American Journal of Industrial Medecine, 39, 180-193.
Armstrong, T. J., Buckle, P., Fine, L. J., Hagberg, M., Jonsson, B., Kiilbom, A., …Vikari-Juntura, E. (1993). A conceptual model of work-related and upper-limb musculoskeletal disorders. Scandinavian Journal of Work Environnement and Health, 19, 73-84.
Bejia, I., Younes, M., Jamila, H. B., Khalfallah, T., Ben Salem, K., Touzi, M., & Bergaoui, N. (2005). Prevalence and factors associated to low back pain among hospital staff. Joint Bone Spine, 72, 254-259.
Bongers, P. M., De Winter, C. R., Kompier, M. A., & Hildebrandt, V. H. (1993). Psychosocial factors at work and musculoskeletal disease. Scandinavian Journal of Work, Environment & Health, 19(5), 297-312.
Bongers, P. M., Kremer, A. M., & Ter Laak, J. (2002). Are psychosocial factors, risk factors for symptoms and signs of the shoulder, elbow, or hand/wrist? A review of the epidemiological literature. American Journal of Industrial Medicine, 41, 315-342.
Bradley, H. B. (1969). Community-based treatment for young adult offenders. Crimes & Delinquency, 15(3), 359-370.
Brunelle, Y. (2009). Les hôpitaux magnétiques: Un hôpital où il fait bon travailler en est un où il fait bon se faire soigner. Pratiques et Organisations des Soins, 40(1), 39-48.
Buckle, P. (1987). Epidemiological aspects of back pain within the nursing profession. International Journal of Nursing Studies, 24(4), 319-324.
Buckle, P.-W., & Devereux, J.-J. (2002). The nature of work-related neck and upper limb musculoskeletal disorders. Applied Ergonomics, 33(3), 207-217.
Bureau of Labor Statistics. (2012). (2011 and forward) Musculoskeletal disorders (MSDs). Retrieved from http://www.bls.gov/iif/oshdef.htm.
Chapman, C. R., Tuckett, R. P., & Woo Song, C. (2008). Pain and stress in a systems perspective: Reciprocal neural, endocrine, and immune interactions. The Journal of Pain, 9(2), 122-145.
Coutarel, F., Daniellou, F., & Dugué, B. (2005). La prévention des troubles musculosquelettiques: Quelques enjeux épistémologiques. Activités, 2(1), 3-19.
Daraiseh, N. M., Cronin, S. N., Davis, L. S., Shell, R. L., & Karwowski, W. (2010). Low back symptoms among hospital nurses, associations to individual factors and pain in multiple body regions. International Journal of Industrial Ergonomics, 40, 19-24.
Daraiseh, N., Genaidy, A. M., Karwowski, W., Davis, L. S., Stambough, J., & Huston, R. L. (2003). Musculoskeletal outcomes in multiple body regions and work effects among nurses: The effects of stressful and stimulating working conditions. Ergonomics, 46(12), 1178-1199.
Dawson, A. P., McLennan, S. N., Schiller, S. D., Jull, G. A., Hodges, P. W., & Stewart, S. (2007). Interventions to prevent back pain and back injury in nurses: A systematic review. Occupational and Environmental Medicine, 64(6), 642-650.
Demira, A., Ulusoyb, M., & Ulusoy, M. F. (2003). Investigation of factors influencing burnout levels in the professional and private lives of nurses. International Journal of Nursing Studies, 40, 807-827.
Detchessahar, M., & Grevin, A. (2009). Un organism de Santé… Malade de «Gestionnite». Annales des Mines – Gérer et Comprendre, 98(4), 27-37.
Dupret, E., Bocéréan, C., Teherani, M., Feltrin, M., & Pejtersen, J. H. (2012). Psychosocial risk assessment: French validation of the Copenhagen Psychosocial Questionnaire. Scandinavian Journal of Public Health, 40(5), 482-490.
Estryn-Behar, M. (2008). Santé et satisfaction des soignants au travail en France et en Europe. Rennes: Presses de l’Ecole des Hautes Etudes en Santé Publique.
Estryn-Behar, M., Caillard, J.-F., Le Nézet, O., Charton-Promeyrat, C., Heurteux, P., & Ben-Brik, E. (2004). Santé, satisfaction au travail et abandon du métier de soignant. Paris: Etude PRESST NEXT.
Freudenberger, H. J. (1974). Staff burn-out. Journal of Social Issues, 30(1), 159-165.
Gershon, R. R., Stone, P. W., Zeltser, M., Faucett, J., Macdavitt, K., & Chou, S.-S. (2007). Organizational climate and nurse health outcomes in the united states: A systematic review. Industrial Health, 45, 622-636.
Gray-Stanley, J.A., & Muramatsu, N. (2011). Work stress, burnout, and social and personal resources among direct care workers. Research in Developmental Disabilities, 32, 1065-1074.
Hakansson, J., & Montgomery, H. (2003). Empathy as an interpersonnal phenomenon. Journal of Social and Personal Relationsphips, 20, 267-284.
Herin, F., Paris, C., Levant, A., Vignaud, M.-C., Sobaszek, A., Soulat, J.-M., & ORSOSA group (2011). Links between nurses’ organisational work environment and upper limb musculoskeletal symptoms: Independently of effort–reward imbalance! The ORSOSA study. Pain, 152(9), 2006-2015.
Hobfoll, S. E. (2001). The influence of culture, community, and the nested-self in the stress process: Advancing conservation of ressources theory. Applied Psychology: An International Review, 50(3), 337-421.
Hofmann, F., Stössel, U., Michaelis, M., Nübling, M., & Siegel, A. (2002). Low back pain and lumbago-sciatica in nurses and a reference group of clerks: Results of a comparative prevalence study in Germany. International Archives of Occupational and Environmental Health, 75, 484-490.
Hosokawa, M., Tajiri, S., & Uehata, T. (1982). Karoshi: Approval of cerebral and cardiovascular diseases as occupational disease and how to prevent them. Tokyo: Rodo Keizaisha.
Isen, A. M. (2000). Positive affect and precision making. In M. Lewis & J. Haviland-Jones (Eds.), Handbook of Emotions (2nd ed., pp. 417-435). New-York: Guilford.
Jasseron, C., Estryn-Behar, M., Le Nezet, O., & Rahhali, I. (2006). Les facteurs liés à l'abandon prématuré de la profession soignante. Confirmation de leur impact à un an d'intervalle analyse longitudinale des soignants de l'enquête PRESST/NEXT. Recherche en Soins Infirmiers, 85(2), 46-64.
Jaworek, M., Marek, T., Karwowski, W., Andrzejczak, C., & Genaidy, A. M. (2010). Burnout syndrome as a mediator for the effect of work-related factors on musculoskeletal complaints among hospital nurses. International Journal of Industrial Ergonomics, 40, 368-375.
Karahan, A., Kav, S., Abbasoglu, A., & Dogan, N. (2008). Low back pain: Prevalence and associated risk factors among hospital staff. Journal of Advanced Nursing, 65(3), 516-524.
Kelly, J., & Barsade, S. (2001). Mood and emotions in small groups and work teams. Organizational Behavior and Human Decision Process, 86(1), 99-130.
Kuorinka, I., Jonsson, B., Kilbom, A., Vinterber, H., Biering-Sorensen, F., Andersson, G., & Jorgensen, K. (1987). Standardized Nordic questionnaires for the analysis of musculoskeletal symptoms. Applied Ergonomics, 18, 233-237.
Lagerström, M., Hansson, T., & Hagberg, M. (1998). Work-related low-back problems in nursing. Scandinavian Journal of Work, Environment & Health, 24(6), 449-464.
Lamy, S., De Gaudemaris, R., Sobaszek, A., Caroly, S., Descatha, A., & Lang, T. (2013). Améliorer les conditions de travail à l'hôpital? ORSOSA, de la démarche de recherche à l'action de prévention. Santé Publique, 25(4), 389-397.
Lanfranchi, J. B., & Duveau, A. (2008). Explicative models of MSD: From biomechanical and psychosocial factors to clinical analysis of ergonomics. European Review of Applied Psychology, 58(4), 201-213.
Lemo, A., Silva, A. G., Tucherman, M., Talerman, C., Guastelli, R. L., & Borba, C. L. (2012). Risk reduction in musculoskeletal practice assistance professional nursing pilot in semi intensive care unit. Work, 41, 1869-1872.
Lemoine, C., & Masclet, G. (2007). Psychosociologie des organisations et les nouvelles théories des organisations. In A. Trognon & M. Bromberg (Eds.), Nouveau cours de psychologie – Master: Psychologie et ressources humaines. Sous la direction de S. Ionescu et A. Blanchet (pp. 95-128). Paris: PUF.
Lhuilier, D. (2010). Les risques psychosociaux: Entre rémanence et méconnaissance. Nouvelle Revue de Psychosociologie, 2(10), 11-28.
Linton, S. J. (2001). Occupational psychological factors increase the risk for back pain: A systematic review. Journal of Occupational Rehabilitation, 11(1), 53-66.
Long, M.-H., Jonhnston, V., & Bogossian, F. (2012). Work-related upper quadrant musculoskeletal disorders in midwives, nurses and physicians: A systematic review of risk factors and functional consequences. Applied Ergonomics, 43(3), 455-467.
Maslach, C., & Jackson, S. E. (1981). The measurement of experienced burnout. Journal of Occupational Behaviour, 2, 99-113.
Maumet, S., de Gaudemaris, R., Caroly, S., & Balducci, F. (2006). Facteurs associés à la prévalence des TMS en milieu hospitalier. Retrieved from http://www.smt-dauphine-savoie.fr/2006-03-24/2006-03-24_TMSetContraintes Psycho.pdf.
McEwen, B. S., & Kalia, M. (2010). The role of corticosteroids and stress in chronic pain conditions. Metabolism Clinical and Experimental, 59(Suppl 1), S9-S15.
Menzel, N. N., Brooks, S. M., Bernard, T. E., & Nelson, A. (2004). The physical workload of nursing personnel: Association with musculoskeletal discomfort. International Journal of Nursing Studies, 41, 859-867.
Nasse, P., & Légeron, P. (2008). Rapport sur la détermination, la mesure et le suivi des risques psychosociaux au travail. Retrieved from http://lesrapports.ladocumentationfrancaise.fr/BRP/084000156/0000.pdf.
Niedhammer, I. (2002). Psychometric properties of the french version of the Karasek Job Content questionnaire: A study of the scales of decision latitude, psychosocial demands, social support, and physical demands in the GAZEL cohort. International Archives of Occupational and Environmental Health, 75, 129-144.
Nilsson, A., Lindberg, P., & Denison, E. (2010). Predicting of pain, disability, and sick leave regarding a non-clinical sample among Swedish nurses. Scandinavian Journal of Pain, 1, 160-166.
Papelier, A., & Gaudez, C. (2005). Influence de l’utilisation des commandes bimanuelles sur le risque de troubles musculosquelettiques [Rapport INRS-NS 247]. Paris: INRS.
Peterson, R. A. (1994). A meta-analysis of cronbach’s coefficient alpha. Journal of Consumer Research, 21(2), 381-391.
Pezet-Langevin, V. (2006). Qu’est-ce que le burnout? Comment les entreprises peuvent-elles y remédier? In C. Lévy-Leboyer, C. Louche, & J.-P. Rolland (Eds.), RH: Les apports de la psychologie du travail. Management des organisations (pp. 319-335). Paris: Eyrolles.
Randon, S., Baret, C., & Prioul, C. (2011). La prévention de l'absentéisme du personnel soignant en gériatrie: Du savoir académique à l'action managériale. Management & Avenir, 49(9), 133-149.
Reich, R., Zautra, A., & Davis, M. (2003). Dimensions of affect relationships: Models and their integrative implications. Review of General Psychology, 7(1), 66-83.
Roffey, D. M., Wai, E. K., Bishop, P., Kwon, B. K., & Dagenais, S. (2010). Causal assessment of workplace manual handling or assisting patients and low back pain: Results of a systematic review. The Spine Journal, 10, 639-651.
Roquelaure, Y., Ha, C., & Sauteron, M. (2005). Réseau expérimental de surveillance épidémiologique des troubles musculosquelettiques dans les Pays de la Loire. Santé Travail. Retrieved from http://www.invs.sante.fr/ surveillance/tms.
Sassi, N., & Neveu, J. P. (2010). Traduction et validation d’une nouvelle mesure d’épuisement professionnel: Le Shirom – Melamed Burnout Measure. Canadian Journal of Behavioural Science, 42(3), 177-184.
Segerstrom, S. C., & Miller, G. E. (2004). Psychological stress and the human immune system: A meta-analytic study of 30 years of inquiry. Psychological Bulletin, 130(4), 601-630.
Selye, H. (1956). The stress of life. New York: McGraw-Hill.
Shaver, P., Schwartz, J., Kirson, D., & O’Connor, C. (1987). Emotion knowledge: Further exploration of a prototype approach. Journal of Personality and Social Psychology, 52, 1061-1086.
Shirom, A. (2003). Feeling vigorous at work? The construct of vigor and the study of positive affect in organizations. In D. Ganster & P. L. Perrewe (Eds.), Research in organizational stress and well-being (Vol. 3, pp. 135-165). Greenwich, CN: JAI Press.
Shirom, A., Nirel, N., & Vinokur, A. (2006). Overload, autonomy, and burnout as predictors of physicians’ quality of care. Journal of Occupational Health Psychology, 11(4), 328-342.
Shirom, A, Toker, S., Berliner, S, Shapira, I, & Melamed, S. (2004). Work-related vigor and job satisfaction relationships with inflammation biomarkers among employed adults. In A. Delle Fave (Ed.), Dimensions of well-being: Research and intervention (pp. 254-274). Milano, Italy: FrancoAngeli.
Siegrist, J. (1996). Adverse health effects of high-effort/low-reward conditions. Journal of Occupational Health Psychology, 1, 27-41.
Smith, D. R., Mihashi, M., Adachi, Y., Koga, H., & Ishitake, T. (2006). A detailed analysis of musculoskeletal disorder risk factors among Japanese nurses. Journal of Safety Research, 37, 195-200.
Smith, D. R., Wei, N., Kang, L., & Wang, R.-S. (2004). Musculoskeletal disorders among professional nurses in mainland China. Journal of Professional Nursing, 20(6), 390-395.
Soares, J. J., & Jablonska, B. (2004). Psychosocial experiences among primary care patients with and without musculoskeletal pain. National Institutes of Health, 8(1), 79-89.
Stordeur, S., D'Hoore, W., & The Next-Study Group (2007). Organizational configuration of hospitals succeeding in attracting and retaining nurses. Journal of Advanced Nursing, 57(1), 45-58.
Thayer, R. E. (1996). Biorythmes and blues. London: Times.
Tullar, J. M., Brewer, S., Amick III, B. C., Irvin, E., Mahood, Q., Pompeii, L. A., … Evanoff, B. (2010). Occupational safety and health interventions to reduce musculoskeletal symptoms in the health care sector. Journal of Occupational Rehabilitation, 20(2), 199-219.