Introduzione: principali premesse teorico-concettuali e obiettivi della rassegna
Il termine counseling racchiude un significativo grado di ambiguità semantica (Fulcheri, 2005), specificamente legata alla radice etimologica della parola stessa che, se da un lato può essere fatta risalire all’espressione anglosassone to counsel, inteso nella sua accezione di to urge the adoption of con il significato di “dare consigli, consigliare”, dall’altro presenta una altrettanto potenzialmente confusiva e indubbia relazione etimologica con il termine latino consulere, vale a dire “provvedere a qualcuno, darsi pensiero, venire in aiuto, curare e aver cura” (p. 60). Tuttavia, come sostenuto anche da Pagani (2009), nonostante l’apparente somiglianza linguistica delle due differenti radici etimologiche, il counseling psicologico, inteso come specifica relazione d’aiuto, sembra discostarsi significativamente dal concetto anglosassone di una professione finalizzata a offrire consiglio, suggerendo scelte, direttive e/o modificazioni sulla base di un rapporto simmetrico tra individui che ricoprono la stessa posizione in termini di condizioni esistenziali, conoscenze e competenze (Fulcheri, 2005). L’attività di counseling psicologico presuppone, infatti, a differenza del consiglio che prevede un rapporto paritario, una specifica relazione di aiuto asimmetrica, vale a dire fondata su un rapporto interpersonale tra un soggetto che chiede aiuto e che versa in un cosiddetto momento critico dell’esistenza, caratterizzato da disagio, malessere e/o sofferenza, e un esperto/professionista, il counselor, debitamente formato in termini di conoscenze, abilità, capacità, attitudini e competenze e, soprattutto, consapevolmente preparato a utilizzare tale intervento psicologico per promuovere, incoraggiare e favorire la ripresa sia di un processo di crescita sia decisionale, sia di recupero (resilienza) e di fronteggiamento delle difficoltà (coping), tanto instillando nuove risorse individuali (fiducia, benessere, senso di coerenza, autostima), quanto potenziando quelle residue (stile di vita, sostegno familiare, ecc.) (Fulcheri & Accomazzo, 1999). Tale preliminare precisazione terminologica risulta fondamentale per caratterizzare il counseling come specifica professione d’aiuto, che si serve di competenze peculiari al fine di realizzare un intervento basato sulla comunicazione e sulla compartecipazione emotivo-affettiva, all’interno di un clima relazionale cooperativo, con l’obiettivo sia di affrontare disagi e difficoltà, attraverso l’attivazione e la riorganizzazione delle risorse dell’individuo, sia di favorire in quest’ultimo scelte e cambiamenti adattivi (Fulcheri, 2005). Pertanto, l’obiettivo generale di un intervento di counseling psicologico non consiste tanto nel fornire soluzioni e/o suggerimenti immediati (British Association of Counseling, 1990), quanto piuttosto nel favorire un processo di autoconsapevolezza in colui che chiede aiuto, guidandolo preliminarmente nell’analisi della situazione critica, indicandone successivamente le possibilità di scelta a disposizione e incoraggiandone, infine, attraverso un processo di empowerment individuale e/o di gruppo (Di Fabio, 1999, 2002, 2003), sia le potenzialità sopite sia una maggiore autonomia decisionale (migliore capacità di decision-making) (Pombeni, 1996). L’articolazione delle diverse fasi di tale intervento di counseling psicologico, pur essendo diversificate tra loro in termini di scopi e obiettivi specifici, paiono essere strutturalmente unite da un sottostante framework concettuale comune identificabile nel recente e originale concetto di funzione di counseling (Sarchielli, 2016), inteso come finalità consulenziale generale operante attraverso un insieme complesso, nel senso di variegato, multidimensionale e multifattoriale, ma allo stesso tempo intrecciato e intessuto insieme, di attività che presuppongono un comune expertise psicologico caratterizzato dall’acquisizione e realizzazione di una serie di core competencies cognitive (idee irrazionali), emotive (compartecipazione emotivo-affettiva), comunicative (ascolto attivo, chiarificazione e confrontazione) e relazionali (sostegno, facilitazione e incoraggiamento) fondanti tale profilo professionale (Fulcheri, 2005). Tale funzione psicologica, articolabile lungo un continuum in base ai differenti contesti professionali e ambiti applicativi (socio-comunitario, organizzativo-lavorativo, educativo-scolastico-universitario, clinico-sanitario, ecc.) attraverso cui uno specifico intervento di counseling è potenzialmente declinabile, rappresenta il nucleo essenziale, indispensabile per un corretto esercizio della professione, attraverso l’acquisizione di un complesso di conoscenze, concetti, nozioni (il sapere), di abilità (dal latino habilis con l’accezione di una funzione tecnica, a voler intendere la manipolazione e il padroneggiare un determinato saper fare), di attitudini e/o istanze vocazionali, capacità (dal latino capacitas, a sua volta derivato da capax che significa atto-adatto a contenere, rimandando alla funzione interpersonale connessa al contenimento-comprensione delle richieste-bisogni-emozioni e stati affettivi altrui che vengono accolti e contenuti) e competenze che originano da una preparazione/percorso formativo-professionalizzante in cui è fondamentale il saper essere, ovvero il prendersi cura piuttosto che curare, entrando in contatto con la sofferenza dell’interlocutore con quell’atteggiamento di aiuto che consente la ricerca della forza vitale anche dove sembra spenta e oscurata (Blandino, 1996). Tale complessa proposizione formativa, differenziando l’attività di counseling da una generica relazione che implica l’aiuto psicologico (professioni come insegnanti, infermieri, assistenti sociali, ecc.) attraverso l’adozione di principi, regole, strategie e norme educative ben precise e definite, è perfettamente in linea con il concetto di core curriculum (Fulcheri, 2002) finalizzato a delineare il potenziale sapere minimo indispensabile che ogni professionista (che intende attuare un intervento di counseling) dovrebbe avere acquisito nel corso degli studi, attraverso momenti di didattica frontale (corsi di perfezionamento, master, unitamente ad attività laboratoriali, role-playing, simulazioni, ecc.) e di training esperienziali (Bellani & Bellotti, 1997).
Una specifica tipologia di counseling, che trova valida, ampia e consistente applicazione nei diversi ambiti medico-sanitario-ospedalieri, è il cosiddetto counseling psicologico-clinico, ovvero un intervento con finalità informative, supportive e di sostegno intrapreso per arginare-diminuire e superare un particolare stato emotivo di disagio soggettivo, malessere psicologico e sofferenza emotiva (dolore mentale) che accompagna, precede o segue a ogni esperienza di malattia, tanto nel corso di patologie organiche con prognosi infausta e/o ad andamento cronico, quanto dinanzi a disturbi medici in cui è fondamentale la compliance del paziente al trattamento (Fulcheri & Torre, 2001). Dunque, il counseling psicologico-clinico in ambito sanitario può configurarsi come specifica relazione di aiuto, potenzialmente attuabile in diverse aree medico-specialistiche, all’interno di ospedali, cliniche, reparti ambulatoriali e ASL e rivolto sia ai pazienti sia ai familiari, che si ritrovano inevitabilmente coinvolti in condizioni di disagio e sofferenza generalizzati legati alle diverse conseguenze non solo di natura medica, ma anche sociali, economico-lavorative che la malattia può comportare (Fulcheri, Bellino, Zizza, Sandri, & Bogetto, 2002). Uno studio di ricerca relativamente recente (Paavilainen, Salminen-Tuomaala, Kurikka, & Paussu, 2009), realizzato all’interno di un pronto soccorso e condotto per esaminare l’efficacia di un intervento di counseling psicologico-clinico in ambito ospedaliero, ha, in questo senso, chiaramente dimostrato come tale intervento venga percepito dai pazienti sia come utile nel fornire importanti informazioni rispetto allo stato di salute, sia come strumento imprescindibile per ottenere e beneficiare del necessario supporto psicologico, relazionale ed emotivo avvertito come bisogno primario in special modo dai familiari e/o accompagnatori di vittime di incidenti e di avvenimenti critici.
Inoltre, considerando che qualsiasi processo di counseling non si limita solo a intervenire su una situazione problematica, ma si propone, parallelamente, di promuovere uno stato di salute e benessere psicologici anche in condizioni di evidente precarietà soggettiva e fragilità emotiva (Fulcheri, 1989), ulteriore aspetto centrale di un intervento di counseling psicologico-clinico in ambito medico-sanitario consiste nel favorire nei pazienti uno stato mentale di piena e coraggiosa accettazione della propria condizione clinica, informando circa i comportamenti più adattivi da adottare e promuovendo atteggiamenti e stili di vita funzionali che possono caratterizzarsi come fattori di protezione in grado di migliorare significativamente gli esiti prognostici e il decorso della malattia, contribuendo a prevenire cronicizzazioni e recidive. In questo ambito, scopo principale di un intervento di counseling psicologico-clinico può diventare il potenziare l’adherence del paziente, tanto arginando un controproducente atteggiamento di passività nei confronti della malattia, quanto promuovendo uno stile di vita compartecipativo e responsabile nei confronti della propria condizione di salute, agendo attivamente su di essa sia attraverso la corretta gestione delle proprie emozioni, sia adottando comportamenti e dinamiche interpersonali salutogeniche, improntate alla collaborazione e cooperazione con lo staff medico in tutela e a protezione della propria salute fisica e mentale.
Alla luce delle principali premesse teoriche appena sopra riportate, l’obiettivo principale della presente rassegna della letteratura scientifica nazionale e internazionale è quello di esaminare le più significative potenzialità applicative del counseling psicologico-clinico nei diversi setting di Medicina generale, avendo modo di mettere in luce, in particolare, la rilevanza clinica di tale intervento in ambito sanitario.
Il counseling psicologico-clinico come strumento per migliorare l’adherence
Uno degli elementi chiave che influenzano l’efficacia di qualsiasi trattamento clinico (tanto medico-farmacologico quanto psicologico-clinico-psicoterapeutico) è l’atteggiamento collaborativo del paziente verso il programma terapeutico, definibile sia con il termine inglese compliance, che significa condiscendenza/adeguamento e che in medicina si riferisce alle modalità adottate dal paziente nell’accettare le prescrizioni del medico (Fulcheri, 2005), sia con l’utilizzo dei termini adesione/adherence e/o collaborazione al trattamento nel voler sottolineare l’importanza di un ruolo attivo del paziente nel processo di cura. Si ritiene preferibile, infatti, il termine adesione al trattamento nella misura in cui tale parola veicola la rilevanza di un atteggiamento attivo e compartecipativo del paziente nell’adottare le prescrizioni e indicazioni cliniche ricevute. L’adherence può essere definita, inoltre, come la capacità di un individuo affetto da una patologia medica non solo di adottare comportamenti che coincidono con le indicazioni terapeutiche, ma soprattutto di manifestare la disponibilità a riadattare il proprio stile di vita sia in termini oggettivi (la dieta, l’attività fisica, ecc.), sia in termini soggettivi (convinzioni e idee su se stessi e sulla vita). Pertanto, nonostante la maggior parte degli studi scientifici presenti in letteratura si sia limitata a esaminare l’adesione del paziente solo in relazione ai trattamenti farmacologici, il concetto di adesione comprende numerosi altri fattori psicosociali e comportamenti protettivi legati alla tutela del proprio stato di salute (Fulcheri, 2005), che possono tradursi in processi di accettazione e interiorizzazione che denotano la presenza tanto di una alleanza diagnostica (Luborsky, 1984) quanto di una alleanza terapeutica (Johnson, 1992).
La scarsa adesione al trattamento, in pazienti affetti da una malattia cronica, è un problema mondiale di notevoli dimensioni, che viene pagato sia in termini economico-finanziari con un aumento della spesa sanitaria, sia con una significativa riduzione dei benefici terapeutici ottenuti, così come con un elevato tasso di mortalità. Alti tassi di scarsa aderenza al trattamento sono stati riscontrati in patologie croniche come il diabete, l’asma bronchiale, la cardiopatia ischemica e l’ipertensione arteriosa (McNabb, 1997). Nello specifico, dagli studi presenti in letteratura (Evans, Donnan, & Morris, 2002; Johnson, 1992; McNabb, 1997) è emerso che solo il 7% dei pazienti con diabete mellito, sia di tipo I che di tipo II, aderisce pienamente ai trattamenti prescritti dal proprio medico. Inoltre, il 34% dei pazienti con diabete di tipo II non segue l’indicazione di misurare regolarmente il livello di glicemia, il 66% la misura in modo scorretto, più del 50% non dosa correttamente l’insulina, e solo il 53% dei pazienti con diabete mellito di tipo I partecipa ai corsi organizzati dagli enti e dalle strutture ospedaliere per apprendere la corretta modalità di misurazione e somministrazione dell’insulina (Evans et al., 2002; Johnson, 1992; McNabb, 1997). Lo studio CODE-2 (Costi del Diabete in Europa - tipo 2) ha evidenziato che in Europa solo il 28% dei pazienti diabetici in trattamento riusciva a raggiungere un buon controllo dei valori glicemici (Liebl et al., 2001, 2002).
Valori elevati di pressione arteriosa aumentano di 3-4 volte il rischio di ischemia cardiaca (Spector et al., 1986) e di 2-3 volte il rischio cardiovascolare generale (Berenson et al., 1998). Il 49% dei pazienti affetti da ipertensione arteriosa, patologia cronica caratterizzata da valori pressori persistentemente elevati al di sopra di 140/90 mmHg, decide di non presentarsi agli incontri di secondo livello (Haynes, McDonald, & Garg, 2002), mentre addirittura la metà dei pazienti ipertesi abbandona il trattamento entro il primo anno dall’inizio della terapia (Clark, 1991). Nonostante siano disponibili terapie realmente efficaci, infatti, gli studi presenti in letteratura hanno dimostrato che, nella maggior parte dei paesi, meno del 25% dei pazienti trattati per ipertensione riesce a ottenere un controllo ottimale dei valori pressori (Burt et al., 1995).
I pazienti affetti da asma bronchiale, malattia infiammatoria cronica caratterizzata da ostruzione delle vie aeree inferiori, risultano in gran parte aderenti alla terapia prescritta nella fase acuta, ma solo il 25% di loro resta fedele al trattamento a lungo termine, aumentando la possibilità di crisi asmatiche e di ospedalizzazione (Dekker, Dieleman, Kaptein, & Mulder, 1993; Stephenson, Rowe, Haynes, Macharia, & Leon, 1993), con un conseguente inevitabile aumento dei costi per la sanità.
In termini di outcome, infatti, la mancata adesione al trattamento non solo determina un aumento di esiti prognostici negativi in termini di cronicizzazione e mortalità, ma incide negativamente anche sul bilancio economico sanitario, in quanto i pazienti tendono a ricorrere maggiormente a servizi tanto sofisticati quanto costosi, come quelli necessari in caso di riacutizzazioni, ricadute o recidive della malattia. Il risparmio complessivo che potrebbe, pertanto, derivare da una maggiore adherence al trattamento comporterebbe sia una consistente riduzione della spesa sanitaria, sia un significativo miglioramento degli outcome clinici.
Diverse possono essere le motivazioni sia consapevoli (spesso sotto forma di idee irrazionali mediate e dalla mancanza di fiducia nella figura del medico e dalla scarsa comprensione delle prescrizioni ricevute) sia soprattutto inconsce (resistenze dovute tanto alla inaccettabilità della guarigione unita a un senso di colpa che viene espiato tramite i sintomi, quanto a meccanismi aggressivi inconsci di lotta-sfida legati a dinamiche di potere tra paziente e curante) alla base della scarsa adesione alle terapie indicate (Fulcheri, 2005). In questo ambito possono essere identificati alcuni tra i fattori più significativi che contribuiscono a influenzare negativamente una corretta adherence e su cui un intervento di counseling psicologico-clinico potrebbe agire efficacemente con l’obiettivo di promuovere nel paziente un atteggiamento più collaborativo. Sono, infatti, diversi i cosiddetti pericoli percepiti dai pazienti nella relazione con il medico, che potrebbero comportare, come sostenuto da Shulman (1973), un abbandono (drop-out) della terapia. In particolare, i seguenti sarebbero per Shulman (1973) i principali fattori di rischio che un paziente potrebbe presentare e su cui un intervento di counseling psicologico-clinico potrebbe agire efficacemente arginando tali aspetti disfunzionali, ovvero: 1) il pericolo percepito dal paziente di rivelarsi imperfetto e inadeguato a causa della sua malattia; 2) il pericolo percepito dal paziente di essere mascherato, come se l’emergere della parta di sé malata potesse essere motivo di giudizio negativo; 3) il pericolo percepito dal paziente di incorrere nella disapprovazione nel momento in cui mostrano parti di sé vissute come deboli e deficitarie; 4) il pericolo percepito dal paziente di essere ridicolizzato e umiliato; 5) il pericolo di essere strumentalizzato o di non ottenere l’aiuto necessario (presente soprattutto in persone pessimiste e scoraggiate, che non hanno sviluppato una sufficiente fiducia negli altri, ovvero con scarso sentimento sociale); 6) il pericolo percepito da alcuni pazienti di sottostare all’ordine (avvertito in special modo da individui con un forte bisogno di potere e per i quali la sicurezza consiste prevalentemente nel controllare gli altri); 7) il pericolo di dover affrontare responsabilità. Pertanto, un intervento di counseling psicologico-clinico specificamente mirato sia a esaminare tali potenziali problematiche sia a facilitare la comunicazione nella relazione di cura con il paziente, affiancando, accompagnando e supportando a livello non solo gnosico ma soprattutto patico la persona sofferente, compartecipando emotivamente con la sua esperienza soggettiva (illness experience) di malattia, aiuterà tanto il paziente a non viversi come oggetto passivo di attenzione medica (diagnostica e terapeutica), quanto il medico curante ad arricchire con la propria umanità (emotività) l’intervento che si appresta a eseguire. In questo senso, come sottolineato in termini diversi da Jaspers (1913), il medico e il malato si troveranno uniti da un legame non solo medico-scientifico, ma, al contrario, prevalentemente umano, in cui al dialogo razionale si accompagna inevitabilmente la dimensione emotiva della sofferenza individuale. Quanto più l’operatore clinico è percepito dal paziente come una persona compartecipativa a livello affettivo, sensibile, professionalmente capace e competente, tanto più quest’ultimo riuscirà a ottenere la collaborazione necessaria per fornire l’aiuto richiesto (Fulcheri, 2005). Luborsky (1984), al riguardo, sottolineava l’importanza rivestita dall’uso del noi, termine che facilita nel paziente la consapevolezza del suo ruolo attivo nel processo di cambiamento e al tempo stesso gli rimanda l’idea di avere un alleato in questo compito. Mostrare interesse per la persona nella sua complessità e non soltanto per le manifestazioni del disagio o del malessere, chiarire e ricordare ripetutamente gli scopi dell’intervento, nell’ambito di una collaborazione paritaria (pur ovviamente nella consapevolezza reciproca di un rapporto asimmetrico), sollecitare l’impegno attivo del proprio paziente, fornire un ambiente di sostegno e accettazione (dove si sottolinea costantemente e anche in maniera implicita il valore del soggetto in quanto essere umano) rappresentano fondamenti operativi irrinunciabili nella pratica clinica. Pertanto, proprio a partire dalla comunicazione della diagnosi è necessario monitorare costantemente l’andamento della relazione medico-paziente, ricordando che, prescrivendo un farmaco o una qualsiasi altra forma di trattamento, il medico prescrive se stesso (Balint, 1957). Dunque, il contributo di un intervento di counseling psicologico-clinico in questo ambito dovrebbe tradursi in un’attività clinica indirizzata a promuovere nel medico curante la necessaria consapevolezza di come il suo modo di elaborare e gestire la relazione con il malato influisce sul suo stesso comportamento professionale, sulle decisioni diagnostico-terapeutiche, così come soprattutto sulle risposte del paziente, con le conseguenze che tutto questo comporta sul decorso della malattia e l’esito del trattamento (Giberti & Conforto, 1973).
Una delle possibili tecniche utilizzabili in questo ambito, con l’obiettivo di intervenire sulle più comuni e frequenti problematiche insite nel rapporto terapeutico nell’ottica di un cambiamento comportamentale, è il colloquio motivazionale, storicamente sperimentato nell’ambito delle dipendenze patologiche (Miller, 1983). Lugoboni et al. (2004) hanno individuato quattro stadi generali del cambiamento che variano dalla chiusura netta del paziente, passando per il cambiamento fino alla piena aderenza terapeutica, ovvero:
-
Stadio della pre-contemplazione: il paziente sembra non essere ancora pienamente consapevole della propria condizione di salute e della presenza della patologia e della sua gravità, mostrandosi tutt’altro che preoccupato e assolutamente non intenzionato ad attuare un cambiamento;
-
Stadio della contemplazione: il paziente inizia ad assumere consapevolezza del proprio stato patologico, sembra accettare le prescrizioni del medico ma non attua ancora il cambiamento;
-
Stadio della determinazione: il paziente è convinto a cambiare, accettando la terapia prima rifiutata e seguendo il piano terapeutico proposto;
-
Stadio dell’azione: piena aderenza al trattamento, anche in presenza di difficoltà e/o effetti collaterali.
Obiettivo principale di questa specifica tipologia di counseling psicologico-clinico è quello di incrementare i livelli di adherence del paziente affetto da una patologia cronica, sviluppando la sua motivazione ad accettare e seguire il trattamento terapeutico attraverso l’evocazione di affermazioni automotivanti. A tale scopo, il counselor inizia l’intervento sia formulando domande aperte al paziente con l’obiettivo di stimolare il dialogo, sia evitando critiche dirette e/o imposizioni. L’intervento prosegue attraverso un ascolto attivo e riflessivo, riformulando in maniera sintetica e attraverso un tono empatico e compartecipativo le affermazioni del paziente, permettendogli così di riconsiderare in maniera critica il proprio punto di vista. Il counselor, parallelamente, incoraggia l’autoefficacia dell’individuo, fornendo al soggetto il senso della propria stima, esprimendogli affidamento, dimostrando di credere autenticamente nelle sue capacità e riconoscendo i suoi veri progressi e gli sforzi compiuti dal paziente per ottenerli, senza assumere un atteggiamento di critica, di giudizio o svalutante (Miller & Rollnick, 2002). Si tratta, in sostanza, di una vera e propria tecnica di incoraggiamento che interviene attraverso un intervento di counseling psicologico-clinico per fornire al paziente gli strumenti per una accettazione coraggiosa del proprio stato di malato e dei propri limiti, stimolando, parallelamente, le componenti creative del sé da cui origineranno nuovi cambiamenti e punti di forza (Fulcheri, 2005).
Il colloquio motivazionale fonda, pertanto, il proprio intervento di counseling su cinque principi fondamentali (Lugoboni et al., 2004):
-
esprimere sincera e autentica vicinanza emotivo-affettiva, tanto accettando la persona per quello che è, quanto ponendosi in uno stato di non giudizio;
-
evitare dispute e discussioni, in quanto tendono a rafforzare i meccanismi difensivi del paziente;
-
aggirare le resistenze, sia permettendo di abbassare le difese del paziente, sia offrendo una reale possibilità di cambiamento;
-
lavorare sulla sofferenza individuale legata alla percezione soggettiva della propria condizione patologica;
-
sostenere l’autoefficacia del paziente, richiamando alla mente del paziente i suoi successi allo scopo di sviluppare in lui la consapevolezza di potercela fare.
Tali constatazioni concettuali preliminari sono state successivamente validate e verificate empiricamente attraverso studi scientifici che hanno confermato l’utilità clinica di un intervento di counseling psicologico-clinico in ambito sanitario. È stato dimostrato, infatti, che un intervento di counseling, unito a una terapia farmacologica efficace, comporta miglioramenti significativi degli outcome clinici in numerosi setting medici (Boulware et al., 2001). Nello specifico, un intervento di counseling psicologico-clinico contribuisce, unitamente al trattamento medico-farmacologico, a ridurre significativamente i livelli della pressione diastolica e sistolica rispetto alla misurazione periodica tradizionale (3.2 e 11.1 mmHg, rispettivamente). Ulteriori risultati positivi, che confermano l’efficacia di un intervento di counseling psicologico-clinico in pazienti affetti da diabete mellito, sono stati riportati in uno studio di Smith, Heckemeyer, Kratt e Mason (1997), che hanno messo in luce miglioramenti significativi nella puntualità alle visite di controllo, nella compilazione del diario alimentare, nel numero di misurazioni del valore glicemico, nella riduzione del peso corporeo e nel controllo glicemico giornaliero. Significativi miglioramenti sono emersi anche negli outcome clinici di pazienti con dislipidemia (alterazione della quantità di lipidi circolanti nel sangue) che hanno intrapreso un percorso di counseling psicologico-clinico, rispetto a pazienti che hanno seguito solo la dieta prescritta dal medico (Mhurchu, Margetts, & Speller, 1998). Nei primi pazienti, infatti, è stato registrato un miglioramento significativo nella riduzione dei lipidi totali assunti nella dieta (28.4%) rispetto ai pazienti che non hanno ricevuto un intervento di counseling (32.8%). Sono emerse, in particolare, differenze significative anche nelle percentuali di lipidi saturi (9.2 vs 11.4%), calorie introdotte (< 239 kcal/die) e indice di massa corporea (BMI < 0.45 kg/m2) tra i due gruppi, a testimonianza che un intervento di counseling psicologico-clinico, unito a un trattamento medico risulta significativamente più efficace rispetto a un trattamento medico privo di una componente clinica di natura psicologica.
La rilevanza clinica del counseling psicologico-clinico in ambito cardiologico
Le malattie cardiache congenite o acquisite rappresentano la principale causa di morte in tutti i paesi del mondo occidentale, inclusa l’Italia, nonché la causa più frequente di disabilità (Fattirolli et al., 2005). L’ingente richiesta di risorse economico-sanitarie necessarie ai pazienti con disturbi cardiovascolari (legate alle ospedalizzazioni, alla spesa farmaceutica e al ricorso alle prestazioni ambulatoriali) rappresenta la principale fonte di spesa sanitaria nel nostro Paese (Fattirolli et al., 2005).
Con il termine cardiopatia si intende una qualsiasi patologia che colpisce il cuore, sia essa di tipo strutturale-anatomico, sia essa di tipo funzionale. Le cardiopatie possono essere congenite se riferite ad anomalie strutturali che risultano da errori della morfogenesi durante lo sviluppo embrionale, oppure acquisite, se insorgono nel corso della vita di un individuo. Le cardiopatie congenite sono malformazioni semplici o complesse dell’apparato cardiovascolare, che possono colpire sia il cuore sia i grossi vasi.
I pazienti affetti da una malattia cardiaca cronica presenterebbero, inoltre, uno specifico stile di vita caratterizzato dalle seguenti caratteristiche che denoterebbero il soggetto con personalità di tipo A, ovvero: un individuo contraddistinto da competitività spinta, eccessiva e diffusa, in perenne tensione muscolare, con un discorso esplosivo, continuamente ipervigile su tutti gli aspetti della vita, unitamente a una costante tendenza alla sfida e alla lotta, accompagnata dalla presenza di ambizioni irrealistiche di potere e successo, aggressività presente costantemente in tutte le interazioni personali e sociali, impazienza, intolleranza e insofferenza per l’insufficienza, gli sbagli e i ritardi altrui (Friedman & Rosenman, 1959). In questo ambito, un intervento di counseling psicologico-clinico svolgerebbe l’arduo compito di rimodulare/ristrutturare parzialmente lo stile di vita del soggetto, ovvero il modus operandi dell’individuo e il suo metodo per affrontare i problemi della vita, in modo sia da prevenire ulteriori rischi sulla salute fisica e mentale del soggetto, sia con l’obiettivo di promuoverne una migliore qualità della vita. Nello specifico, un intervento di counseling psicologico-clinico, realizzato secondo l’ottica individuale-psicologica adleriana, potrebbe rivelarsi particolarmente utile nella misura in cui questo strumento clinico faciliterebbe l’individuazione della linea direttrice disfunzionale e disadattiva di tali soggetti, promuovendo e favorendo, successivamente, l’adozione di schemi cognitivi, comportamentali e interpersonali caratterizzati da sentimenti positivi come sicurezza, comprensione e collaborazione all’interno di un clima relazionale contraddistinto sia da affermazione del proprio sé sia da disponibilità a cooperare (sentimento sociale) (Fulcheri, 2005).
I pazienti con disturbi cardiaci possono, inoltre, sperimentare numerose complicazioni psicologico-cliniche a causa della loro patologia, come ad esempio problemi nell’attività sessuale. In uno studio di Jaarsma et al. (2010) è emerso, tuttavia, che i pazienti cardiaci riferivano di confidarsi raramente o solo occasionalmente con il counselor sessuologico in merito ai loro problemi di natura sessuale. Counselor specializzati in ambito sessuologico dovrebbero, pertanto, indagare anche questa potenziale area problematica e discutere apertamente con i pazienti delle difficoltà sessuali che i pazienti potrebbero sperimentare.
A ulteriore conferma dell’utilità clinica di un intervento di counseling psicologico-clinico in ambito cardiologico, anche le linee guida Europee per la Prevenzione del disturbo cardiovascolare (De Backer et al., 2003) inseriscono l’intervento di counseling all’interno della prevenzione secondaria, con lo scopo di migliorare sia la prognosi sia la qualità di vita dell’individuo affetto da patologia cardiaca. Gli interventi di counseling, nello specifico, sono rivolti alla riduzione dei fattori di vulnerabilità che aumentano il rischio di patologia cardiaca o ricadute e/o peggioramento della prognosi, prevenendo comportamenti a rischio come tabagismo, l’abuso di alcol, una cattiva alimentazione, scarsa attività fisica e stress (distress psicologico clinico e/o sovraccarico allostatico). In linea con tali normative, uno studio di Bondestam, Breikss e Hartford (1995) ha evidenziato che l’esercizio fisico, unito a un intervento di counseling psicologico-clinico, in pazienti cardiovascolari di età superiore ai 65 anni, si associava al follow-up a una migliore prognosi, accompagnata da un minor numero sia di ricoveri sia di richieste di interventi di emergenza.
Conclusioni
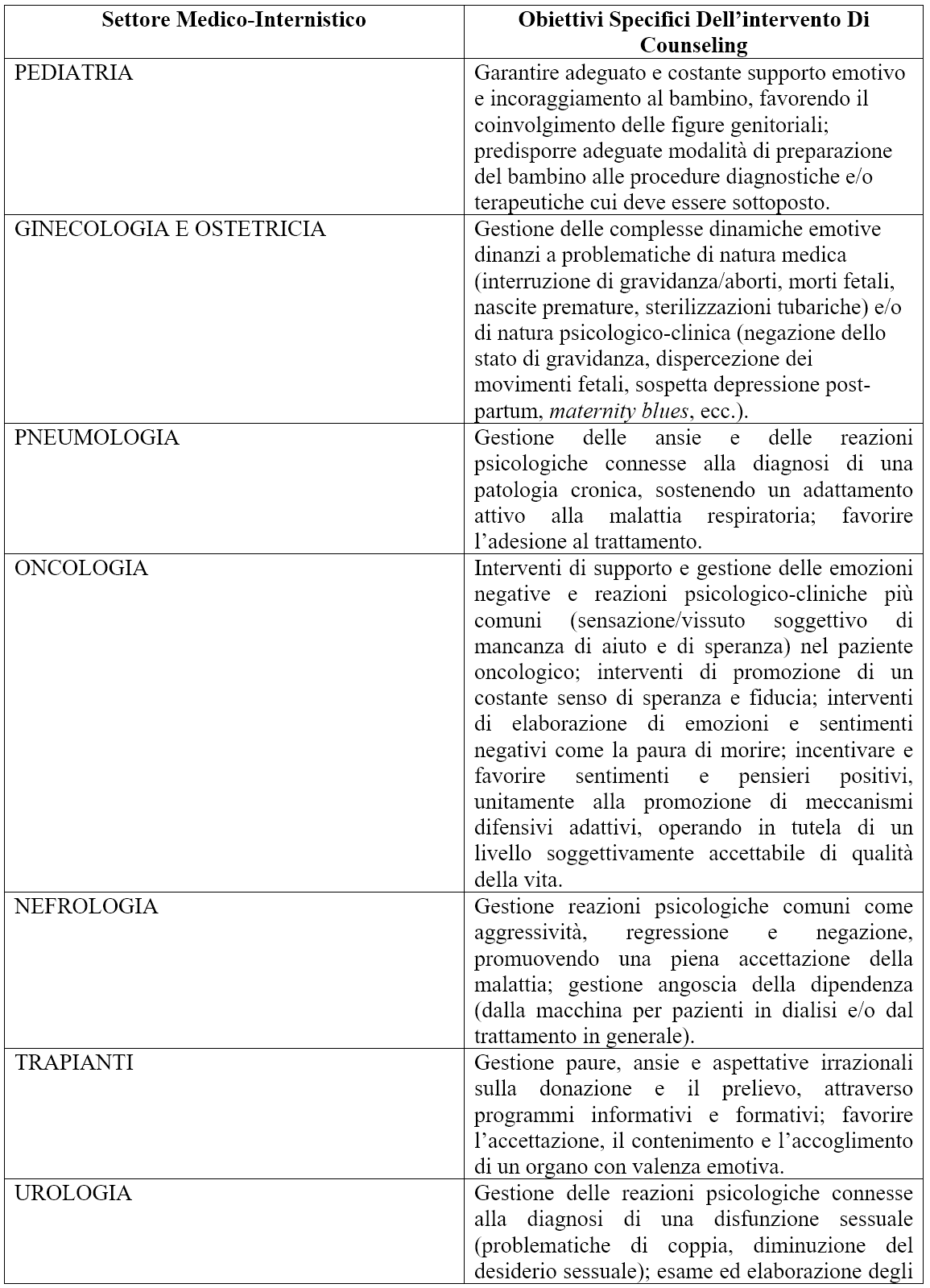
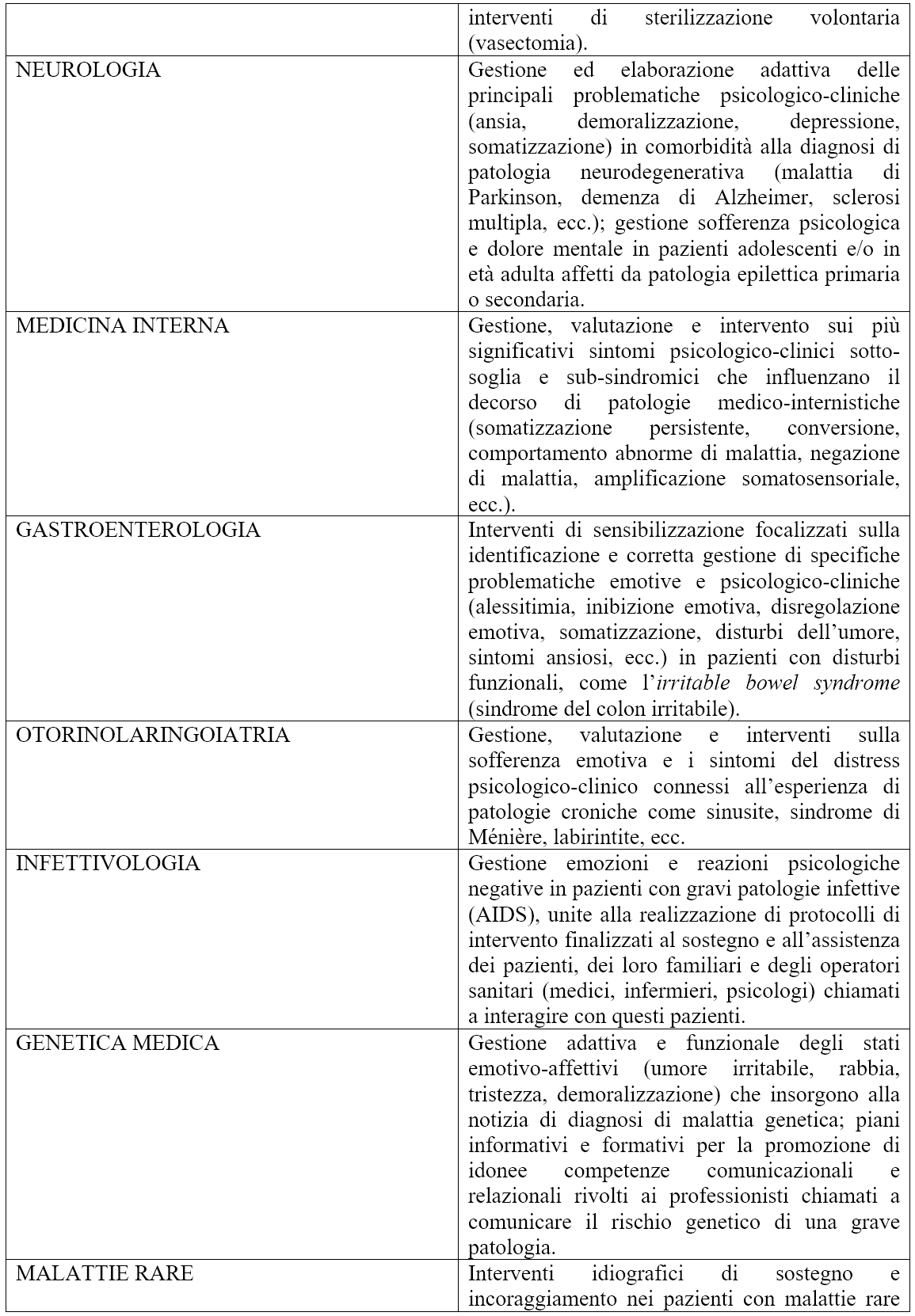
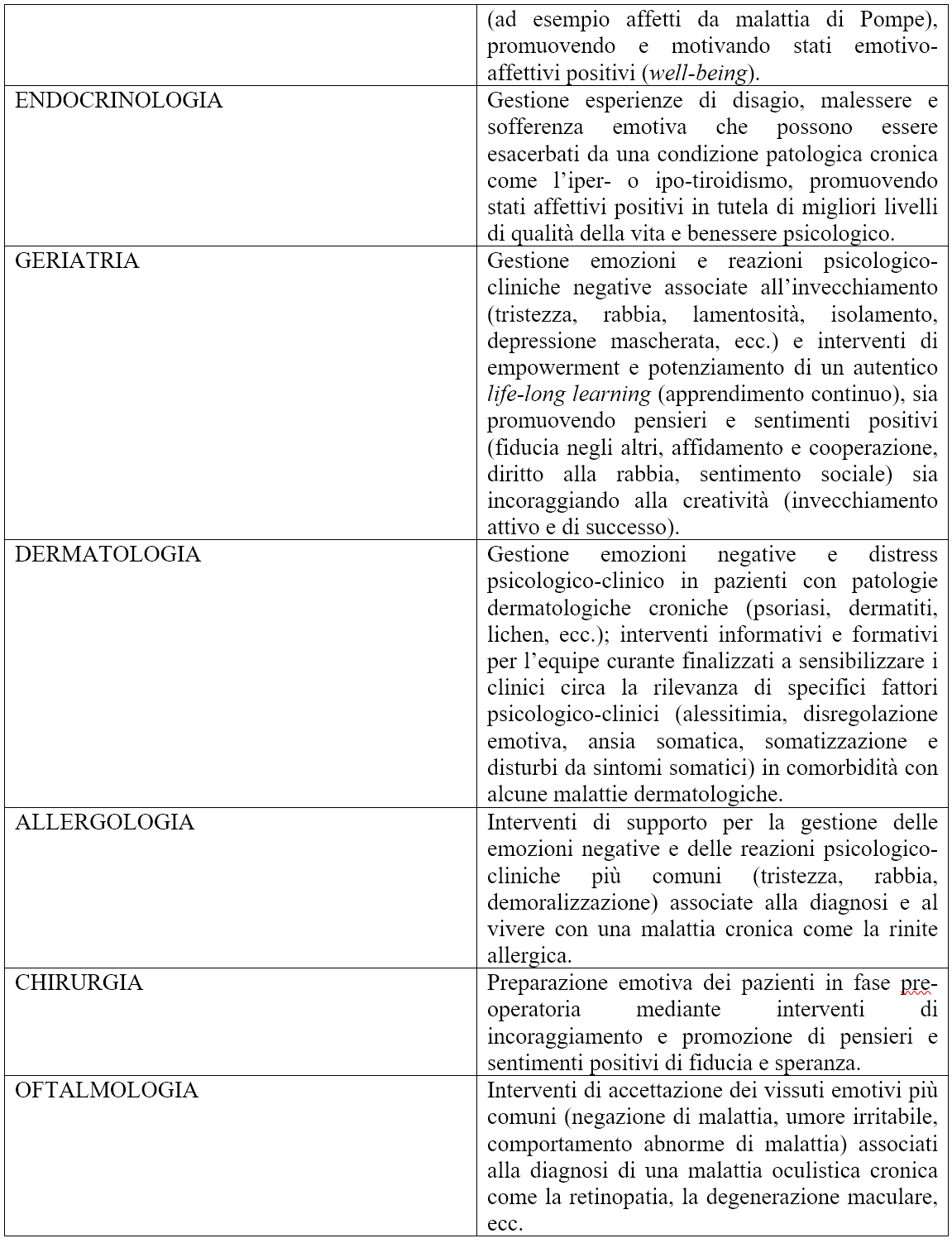
Il counseling psicologico-clinico, inteso come specifica relazione professionale di aiuto fondata su una peculiare funzione eminentemente psicologica e finalizzato a intervenire sulle condizioni di disagio, crisi, sofferenza e malessere che accompagnano ogni esperienza di malattia attraverso processi di analisi e accoglimento del problema, chiarificazione, confrontazione e successiva risoluzione, è un intervento che possiede rilevanti potenzialità applicative all’interno dell’ambito sanitario. A conclusione della presente trattazione, con l’obiettivo di evidenziare ulteriormente la rilevanza clinica di un intervento di counseling psicologico-clinico in ambito sanitario, si riporta una sintetica tabella che illustra le più significative potenzialità applicative di tale strumento nei principali contesti di medicina generale (Tabella 1).
Tabella 1 - Principali ambiti di intervento del counseling psicologico-clinico in Sanità
Bibliografia
Balint, M. (1957). Medico, paziente, malattia. Milano, Italia: Feltrinelli.
Bellani M. L., & Bellotti, G. G. (1997). Il counselling nell’infezione da HIV e nell’AIDS. Milano, Italia: Mc Graw Hill.
Berenson, G. S., Srinivasan, S. R., Bao, W., Newman, W. P., Tracy, R. E., & Wattigney, W. A. (1998). Association between multiple cardiovascular risk factors and atherosclerosis in children and young adults. The Bogalusa Heart Study. New England Journal of Medicine, 338, 1650-1656.
Blandino, G. (1996). Le capacità relazionali: Prospettive psicodinamiche. Torino, Italia: UTET.
Bondestam, E., Breikss, A., & Hartford, M. (1995). Effects of early rehabilitation on consumption of medical care during the first year after acute myocardial infarction in patients > or = 65 years of age. The American Journal of Cardiology, 75(12), 767-71.
Boulware, E. L., Daumit, G. L., Frick, K. D., Minkovitz, C. S., Lawrence, R. S., & Powe, N. R. (2001). An evidence-based review of patient-centered behavioral interventions for hypertension. American Journal of Preventive Medicine, 21, 221-32.
British Association of Counseling (1990). Code of ethics and practice for counsellor. Rugby, United Kingdom: British Association of Counseling.
Burt, V. L., Cutler, J. A., Higgins, M., Horan, M. J., Labarthe, D., Whelton, P., … Roccella, E. J. (1995). Trends in the prevalence, awareness, treatment, and control of hypertension in the adult US population. Hypertention, 26, 60-69, doi.org/10.1161/01.HYP.26.1.60
Clark, L. T. (1991). Improving compliance and increasing control of hypertension: Needs of special hypertensive population. American Heart Journal, 121, 664-669.
De Backer, G., Ambrosioni, E., Borch-Johnsen, K., Brotons, C., Cifkova, R., Dallongeville, J., … Wood, D. (2003). European guidelines on cardiovascular disease prevention in clinical practice: Third joint task force of European and other societies on cardiovascular disease prevention in clinical practice (constituted by representatives of eight societies and by invited experts). European Journal of Cardiovascular Prevention and Rehabilitation, 10(4), S1-S10.
Dekker, F. M., Dieleman, F. E., Kaptein, A. A., & Mulder, J. D. (1993). Compliance with pulmonary medication in general practice. The European Respiratory Journal, 6, 886-890.
Di Fabio, A. (1999). Counseling. Dalla teoria all’applicazione. Firenze, Italia: Giunti.
Di Fabio, A. (2002). Counseling e relazione d’aiuto. Firenze, Italia: Giunti.
Di Fabio, A. (2003). Counseling e relazione d’aiuto. Linee guida e strumenti per l’autoverifica. Firenze, Italia: Giunti.
Evans, J. M., Donnan, P. T., & Morris, A. D. (2002). Adherence to oral hypoglycaemic agents prior to insulin therapy in type 2 diabetes. Diabetic Medicine, 19, 685-688.
Fattirolli, F., Burgisser, C., Guarducci, L., Rinaldi, L. A., Masotti, G., & Marchionni, N. (2005). Riabilitazione cardiologica nell’anziano. Italian Heart Journal Supplement, 6(12), 788-795.
Friedman M., & Rosenman, R. (1959). Association of specific overt behaviour pattern with blood and cardiovascular findings. Journal of the American Medical Association, 169, 1286-1296.
Fulcheri, M. (1989). Aree e confini della consulenza psicologica. In UCIPEM (Ed.), Consultorio familiare: quale metodologia? (pp. 208). Milano, Italia: FrancoAngeli.
Fulcheri, M. (2002). Il counseling universitario. Torino, Italia: Centro Scientifico Editore.
Fulcheri, M. (2005). Le attuali frontiere della psicologia clinica. Torino, Italia: Centro Scientifico Editore.
Fulcheri, M., & Accomazzo, R. (1999). Il counseling: Un Giano bifronte. Rivista Psicologia Individuale, 27(45), 57-83.
Fulcheri, M., Bellino, S., Zizza, M., Sandri, M., & Bogetto, F. (2002). Il counseling e la psicologia clinica di collegamento. Psichiatria di Consultazione, 2, 111-115.
Fulcheri, M., & Torre, E. M. (2001). La relazione d’aiuto e il counseling. In E. M. Torre (Ed.), Luci e ombre nelle relazioni di aiuto (p. 21-42). Torino, Italia: Stampa artigiana S. Giuseppe Lavoratore.
Giberti, F., & Conforto, C. (1973). La formazione del medico e dello psichiatra: Aspetti psicoanalitici ed esperienze di gruppo. In R. Rossi, C. Conforto, E. Gaburri, & F. Giberti (Eds.), Problemi di dinamica di gruppo e altri problemi di psicodinamica clinica (pp. 142). Roma, Italia: Il Pensiero Scientifico.
Haynes, R. B., McDonald, H. P., & Garg, A. X. (2002). Helping patients follow prescribed treatment. JAMA, 288, 2880-2883.
Jaarsma, T., Strömberg, A., Fridlund, B., De Geest, S., Mårtensson, J., Moons, P., … Thompson, D. R. (2010). Sexual counselling of cardiac patient: Nurses’ perception of practice, responsability and confidence. European Journal of Cardiovascular Nursing, 9, 24-29.
Jaspers, K. (1913). Psicopatologia generale. Roma, Italia: Il Pensiero Scientifico.
Johnson, S. B. (1992). Methodological issues in diabetes research. Measuring adherence. Diabetes Care, 15, 1658-1667.
Liebl, A., Neiss, A., Spannheimer, A., Reitberger, U., Wagner, T., & Görtz, A. (2001). Costs of type 2 diabetes in Germany. Results of the CODE-2 study. Deutsche Medizinische Wochenschrift, 126, 585-589.
Liebl, A., Neiss, A., Spannheimer, A., Reitberger, U., Wieseler, B., Stammer, H., & Goertz, A. (2002). Complications, co-morbidity, and blood glucose control in type 2 diabetes mellitus patients in Germany - results from the CODE-2 study. Experimental & Clinical Endocrinology & Diabetes, 110, 10-16.
Luborsky, L. (1984). Principi di psicoterapia psicoanalitica: Manuale per il trattamento supportivo-espressivo. Torino, Italia: Bollati Boringhieri.
Lugoboni, F., Quaglio, G., Mezzelani, P., Pajusco, B., Casari, R., & Lechi, A. (2004). Migliorare la compliance in medicina interna: Il colloquio motivazionale. Annals of Italian Internal Medicine, 19, 155-162.
McNabb, W. L. (1997). Adherence in diabetes: Can we define it and can we measure it? Diabetes Care, 20, 215-218.
Miller, W. R. (1983). Motivational interviewing with problem drinkers. Behavioural Psychotherapy, 11, 147-172.
Miller, W. R., & Rollnick, S. (2002). Motivational interviewing (2nd ed.). New York, NY: The Guilford Press.
Mhurchu, C. N., Margetts, B. M., & Speller, V. (1998). Randomized clinical trial comparing the effectiveness of two dietary interventions for patients with hyperlipidemia. Clinical Science, 95, 479-487.
Paavilainen, E., Salminen-Tuomaala, M., Kurikka, S., & Paussu, P. (2009). Experiences of counselling in the emergency department during the waiting period: Importance of family participation. Journal of Clinical Nursing, 18(15), 2217-2224.
Pagani, P. L. (2009). Comunicazione e incoraggiamento. Rivista di Psicologia Individuale, 66, 131-137.
Pombeni, M. L. (1996). Il colloquio di orientamento. Roma, Italia: Nuova Italia Scientifica.
Sarchielli, G. (2016). Le competenze per svolgere in modo appropriato la funzione di counseling: Alcuni rilievi comparativi. Counseling. Giornale Italiano di Ricerca e Applicazioni, 9(2), doi: 10.14605/CS921612.
Shulman, B. H. (1973). Contributions to individual psychology: Selected papers. Chicago, IL: Alfred Adler Institute of Chicago.
Smith, D. E., Heckemeyer, C. M., Kratt, P.P., & Mason, D.A. (1997). Motivational interviewing to improve adherence to a behavioral weight-control program for older obese women with NIDDM. A pilot study. Diabetes Care, 20(1), 52-54.
Spector, S. L., Kinsman, R., Mawhinney, H., Siegel, S. C., Rachelefsky, G. S., Katz, R. M., & Rohr, A. S. (1986). Compliance of patients with asthma with an experimental aerosolized medication: Implications for controlled clinical trials. Journal of Allergy and Clinical lmmunology, 77(1), 65-70.
Stephenson, B. J., Rowe, B. H., Haynes, R. B., Macharia, W. M., & Leon, G. (1993). Is this patient taking the treatment as prescribed? JAMA, 269, 2779-2781.